Congelamento delle uova
introduzione
La possibilità di congelare gli ovociti umani, indipendentemente dal fatto che siano fecondati o non fecondati, offre alle donne che non vogliono ancora la maternità in giovane età, maggiore flessibilità in termini di pianificazione familiare. Mentre il processo di congelamento è stato utilizzato sperimentalmente per decenni, è stato solo attraverso il recente sviluppo di un "metodo di congelamento shock", il cosiddetto congelamento istantaneo, il tasso di ovociti che sopravvivono alla procedura di scongelamento e scongelamento è aumentato a tal punto che il crioconservazione è almeno tecnicamente possibile. Tuttavia, poiché il congelamento degli ovociti è anche associato a rischi e costi, ma soprattutto perché rappresenta un'interferenza essenziale nel processo di riproduzione umana, gli aspetti etici e sociali di questo problema sono controversi.

storia
Il processo di congelamento di un ovulo umano è stato originariamente sviluppato come una variazione dell'inseminazione artificiale per poter concepire in un secondo momento le giovani donne che rischiavano di perdere fertilità come parte del trattamento del cancro con radiazioni o chemioterapia . Il primo inserimento riuscito di un uovo precedentemente crioconservato è avvenuto nel 1986. Da quando il nuovo metodo di congelamento è stato sviluppato alcuni anni fa, il tasso di sopravvivenza di un uovo congelato è stato generalmente superiore all'80%. Alcuni anni fa l'American Society for Reproductive Medicine ha dichiarato (Società americana per la medicina riproduttiva) che non vede più il processo di congelamento di un ovulo umano come un processo sperimentale.
Maggiori informazioni su questo argomento su: Donazione di ovociti
Quando ha senso il congelamento delle uova?
Alcune malattie, in particolare il cancro, possono minacciare la fertilità a causa della terapia successiva. Ciò include non solo alcuni farmaci che danneggiano le cellule germinali, ma anche le radiazioni nell'area pelvica e quindi gli organi riproduttivi o determinate operazioni possono avere un impatto negativo sulla fertilità.
Inoltre, se esiste una predisposizione genetica alla perdita prematura della funzione ovarica, il congelamento (crioconservazione) degli ovociti possono anche essere utili. Tutte le indicazioni hanno in comune che il congelamento degli ovociti è una procedura preventiva, ovvero profilattica. Il funzionamento dell'ovaio al momento del prelievo e del congelamento degli ovociti è quindi un prerequisito e dovrebbe sempre avvenire prima che sia probabile un danno alla funzione ovarica.
Prima della chemioterapia
Il fatto che il congelamento degli ovociti prima di iniziare la chemioterapia sia sensato e necessario dipende in gran parte da due fattori principali: l'età del paziente all'inizio della terapia e l'agente chemioterapico utilizzato. Anche il dosaggio e la durata dell'assunzione giocano un ruolo qui. In generale, si può affermare che, ad esempio, le possibilità di pazienti giovani senza crioconservazione dei loro ovuli sono spesso migliori di quelle dei pazienti più anziani, dove il congelamento degli ovuli è più spesso necessario per realizzare il desiderio di avere figli.
In caso di chemioterapia con cicli di somministrazione frequenti e in dosi elevate, il congelamento degli ovociti è generalmente consigliato per il forte effetto sulla divisione cellulare. In definitiva, tuttavia, la decisione se la crioconservazione sia sensata dal punto di vista medico con la forma di terapia selezionata dipende dal singolo caso e dovrebbe essere discussa con il team di medici curanti.
Maggiori informazioni sull'argomento su: Effetti collaterali della chemioterapia
Quante uova dovresti congelare?
Non esiste una raccomandazione valida per tutti sul numero di uova da congelare. Tuttavia, è stato dimostrato che un certo numero di ovociti congelati non sopravvive alla crioconservazione e muore. Pertanto, non si dovrebbe presumere che il numero di uova congelate sia uguale al numero di tentativi di potenziale gravidanza. La probabilità di una gravidanza successiva di successo aumenta con il numero di ovociti crioconservati. Pertanto, spesso vengono congelate tra le 10 e le 20 uova. Un numero così elevato di ovociti spesso può essere ottenuto solo in diversi cicli di stimolazione ormonale con successiva aspirazione degli ovociti maturi
Puoi congelare gli ovociti già fecondati?
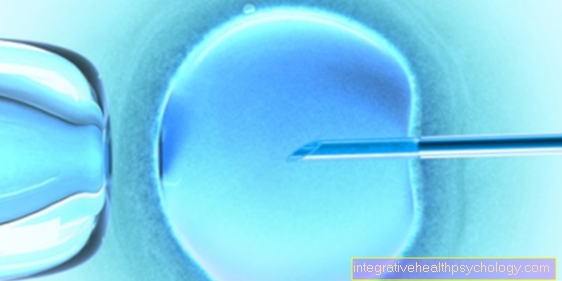
Esistono due tipi di crioconservazione delle uova. Gli ovociti possono essere congelati sia nella forma non fecondata che fertilizzata. Entrambe le procedure hanno in comune che si verifica prima di tutto una sovrastimolazione ormonale delle ovaie basata su farmaci. Ciò provoca la maturazione simultanea e simultanea di diversi ovociti. Questi ovuli maturi vengono quindi perforati dall'ovaio in una piccola operazione.
Gli ovociti idonei possono quindi essere congelati direttamente o fecondati con lo sperma del partner o di un donatore utilizzando il metodo di fecondazione in vitro (IVF) o iniezione intracitoplasmatica di sperma (ICSI). Nel cosiddetto stadio pronucleare, cioè nello stato in cui il DNA materno e paterno non si sono ancora fusi, gli ovuli fecondati vengono congelati. Questo viene fatto dopo aver aggiunto un antigelo, che dovrebbe prevenire il danno cellulare dai cristalli di ghiaccio, utilizzando azoto liquido a una temperatura di -196 gradi Celsius.
Se la gravidanza deve iniziare, gli ovociti fecondati devono essere scongelati durante un cosiddetto ciclo di scongelamento (Cryocycle) primo disgelo. Non tutte le cellule sono ancora in grado di svilupparsi dopo il congelamento. Coloro che sono in grado di farlo vengono trasferiti nell'utero per l'impianto lì.
Maggiori informazioni sull'argomento su: Fecondazione artificiale
Background tecnico-biologico
Per essere in grado di conservare con successo una cellula uovo umana per anni o decenni e poi usarla per provocare una gravidanza, devono essere superati tre ostacoli.
In primo luogo, uno o più ovociti maturi e sani devono essere rimossi dalla donna. Come guida, il numero richiesto è compreso tra 10 e 20. Ci sono tre problemi principali: una donna sana di solito matura solo una cellula uovo al mese, con la qualità di questa cellula uovo che diminuisce rapidamente con l'invecchiamento della donna. Per la rimozione è necessaria un'operazione in anestesia generale. Al fine di proteggere la donna da molte procedure, prima della procedura si sottopone a un trattamento ormonale per aumentare il numero di uova che saltano per ciclo. Come nel trattamento della fertilità o della fertilità, l'ovaio viene stimolato. Di solito questo trattamento ormonale viene eseguito con il farmaco Clomiphene sotto forma di compresse o gli ormoni FSH / LH con la siringa. Ciò riduce drasticamente il numero di operazioni di rimozione necessarie, così che da 2 a 3 procedure di rimozione sono ora generalmente sufficienti per ottenere oltre 10 ovociti "buoni" per il congelamento.
Tuttavia, resta il problema che la qualità degli ovociti di una donna continua a diminuire oltre i 25 anni. In un 30enne, meno del 50% degli ovociti è in grado di fecondare, in un 40enne meno del 20%. Le probabilità mensili corrispondenti di una gravidanza naturale sono di ca. 20% per una donna di 30 anni e ca. 5% per un 40enne. Tuttavia, una ragazza di 25 anni che sarebbe all'età ottimale per una raccolta di solito non vede la necessità di uno screening delle uova, né ha le risorse finanziarie necessarie a portata di mano. Se il partner desiderato non è ancora stato trovato oltre i 35 anni, o se la carriera professionale è attualmente più al centro dell'attenzione, il ticchettio dell'orologio biologico rende la possibilità di crioconservazione molto più seducente. Il risultato è che la donna media che desidera congelare gli ovociti, a causa della fertilità già naturalmente ridotta, deve quindi sottoporsi a diversi cicli di trattamenti ormonali e procedure di rimozione per ottenere il numero richiesto di ovociti sani.
Il secondo ostacolo è di natura tecnica. Per consentire a un materiale biologico di durare per anni senza invecchiamento naturale o decomposizione da parte di microrganismi che causano una fine indesiderata della durata di conservazione, il congelamento è il metodo di scelta. Il problema: se durante il processo si formano cristalli di ghiaccio, perforano i confini cellulari del biomateriale congelato perché sono a spigolo vivo. Di conseguenza, le cellule vengono irrimediabilmente distrutte; durante lo scongelamento, viene presentato solo il fango. Per prevenire la formazione di cristalli, agenti antigelo - i cosiddetti crioprotettori - aggiunto e il congelamento avviene molto lentamente (come era usuale in passato) o molto rapidamente (nuovo metodo). Come parte del cosiddetto vetrificazione il materiale della cella viene raffreddato a circa -200 ° C in poco più di un secondo, preferibilmente con l'aiuto di azoto liquido. Lo svantaggio è che non è possibile prevenire l'uso di agenti antigelo, alcuni dei quali tossici.
Il terzo ostacolo dopo la rimozione, la selezione, il congelamento, lo scongelamento e l'inseminazione artificiale con successo è il compito di portare questo ovulo nell'utero (utero) della donna. Poiché spesso l'impianto non ha successo, soprattutto nelle donne anziane, soprattutto a causa del ridotto flusso sanguigno, in Germania è legalmente consentito introdurre fino a tre ovociti fecondati contemporaneamente. Tuttavia, anche questo porta sempre più a gravidanze multiple. Al fine di aumentare le possibilità di impianto, potrebbe essere necessaria una precedente terapia ormonale aggiuntiva. Di conseguenza, una membrana mucosa più pronunciata dell'utero può fornire una posizione di partenza più favorevole.
Rischi medici
Per il bambino uscito da un uovo congelato compresa l'inseminazione artificiale, non sono noti rischi di malattie ereditarie o altre malattie che superano la media; Migliaia di bambini sono già stati concepiti in questo modo. Tuttavia, a causa dell'età della futura mamma, che di solito è avanzata, esiste per definizione una gravidanza ad alto rischio con in alcuni casi probabilità notevolmente più elevate di numerose complicazioni della gravidanza. Il rischio di aborto spontaneo è notevolmente aumentato.
Oltre ai maggiori rischi di una gravidanza tardiva, la donna stessa è anche direttamente esposta a un rischio per la sua salute superiore alla media attraverso gli interventi procedurali e le cure ormonali. Gli effetti indesiderati più comuni che possono verificarsi durante la terapia ormonale che stimola le ovaie sono nausea e vomito. Una cosiddetta sindrome da iperstimolazione ovarica (OHSS) è meno comune. Nel caso di questa complicanza più grave, nella forma lieve e più comune, ci si può aspettare di nuovo nausea e vomito, ma a volte anche dolore addominale. Circa l'1% delle pazienti sviluppa una forma peggiore di sindrome da iperstimolazione ovarica, che è associata a cisti sulle ovaie, ascite (Azsites), Fiato corto (Dispnea), così come possono essere associati disturbi della coagulazione. Soprattutto le donne più giovani e quelle con ovaie ricche di vesciche (ovaie policistiche) hanno un aumentato rischio di sviluppare la sindrome da iperstimolazione ovarica dalla terapia ormonale.
Maggiori informazioni sull'argomento su: Sindrome dell'Ovaio Policistico
Infine, quando si decide sullo screening degli ovociti, è necessario tenere conto anche dei rischi che derivano dal prelievo chirurgico degli ovociti stesso. Questa procedura, che di solito viene eseguita in anestesia generale, non è una questione complicata per il chirurgo, ma anche se i rischi di emorragie, infezioni, ecc. Sono piuttosto bassi oltre a quelli di una complicazione anestetica, non possono mai essere completamente esclusi. Una ponderazione coscienziosa di opportunità, costi e rischi dovrebbe quindi sempre precedere una decisione per tale procedura.
Maggiori informazioni sull'argomento su: Rischi di anestesia generale
costi
Di solito, i costi per i trattamenti ormonali, gli interventi di rimozione, la conservazione degli ovociti e l'inserimento degli ovociti, che sono sostenuti nell'ambito dello screening degli ovociti, non sono coperti dall'assicurazione sanitaria. Se dovessero sorgere costi di follow-up a causa di questi trattamenti non necessari dal punto di vista medico, anche questi devono essere sostenuti privatamente.
I costi in questione non sono affatto insignificanti; anche solo tenere gli ovociti in una cosiddetta criobanca costa centinaia di euro all'anno. Complessivamente, a seconda del fornitore, del numero di interventi di rimozione necessari, ecc., Sono previsti costi nella fascia alta di quattro o addirittura cinque cifre.
Implicazioni sociali
All'età biologicamente ottimale per la gravidanza - tra i 20 ei 25 anni circa - la donna media in una nazione industriale occidentale ha generalmente maggiori probabilità di essere in formazione o all'inizio della sua carriera rispetto a una coppia sposata o illegittima. Pertanto, la maternità intenzionale si verifica solo in casi individuali. La donna emancipata dovrebbe seguire l'uomo in termini di istruzione e avanzamento professionale. Inoltre, a causa della mancanza di grandi associazioni familiari e di un sufficiente sostegno sociale e statale nell'assistenza all'infanzia in Germania, di fatto non viene concessa una convivenza senza problemi tra famiglia e lavoro di entrambi i genitori. Molte coppie decidono solo “all'ultimo minuto” per una famiglia spesso piuttosto povera di numero.
La possibilità di congelare un ovulo lascia indubbiamente alla singola donna più spazio di manovra nella pianificazione familiare, tanto che la fondazione o l'ampliamento della famiglia può poi essere rimandata oltre la fase di fertilità naturale. Il problema è che l'esistenza di questa opzione (soprattutto quando il datore di lavoro sostiene i costi, ad esempio) consente anche alla società di aspettarsi che le donne traggano effettivamente vantaggio da questa opzione, ad esempio per dedicarsi a un lavoro nei loro anni "migliori" e non creare una famiglia. È altamente discutibile se un equilibrio tra lavoro e vita privata sia più probabile all'età di 40 o addirittura 50 anni. Da un punto di vista medico, tuttavia, è assolutamente sconsigliato posticipare l'avvio di una famiglia oltre il lavoro, cioè in età pensionabile. In generale, i genitori più giovani sono anche meglio attrezzati degli anziani “vivaci” per affrontare gli ostacoli legati all'educazione dei figli.
In che misura l'esistenza della possibilità di una cellula uovo umana ai fini di uno sfollato, artificiale riproduzione Riuscire a congelare è auspicabile da un punto di vista etico, e resta da vedere in che misura l'esercizio di questa opzione sia socialmente significativo.
In sintesi, si può solo dire che il processo di crioconservazione ha lasciato la fase sperimentale in termini medici e tecnici ed è ordinariamente possibile, ma non esente da rischi. In termini biologici, invece, una gravidanza naturale tra i 20 ei 25 anni (salvo casi eccezionali come il cancro) è sempre superiore alla maternità tardiva con l'aiuto della medicina riproduttiva ed è quindi preferibile.
Illustrazione di una cellula uovo

- Bacino -
Membrana basale follicoli - Strato granulare
(strato ricco di semi
delle cellule del follicolo) -
Epitelio stratificatum
cuboideum - Granuli -
Nucleolo - Tessuto di base dell'ovaio -
Stroma ovarii - Cellula uovo - Ovocytus
- Nucleo cellulare - Nucleo
- Pelle di vetro - Zona pellucida
- Utero - utero
- Fodero - vagina
- Ovaio - ovaia
- Tube di Falloppio - Tuba uterina
- Corpi polari
È possibile trovare una panoramica di tutte le immagini Dr-Gumpert su: illustrazioni mediche