Il pancreas
Sinonimi
Medico: pancreas
Inglese: pancreas
anatomia
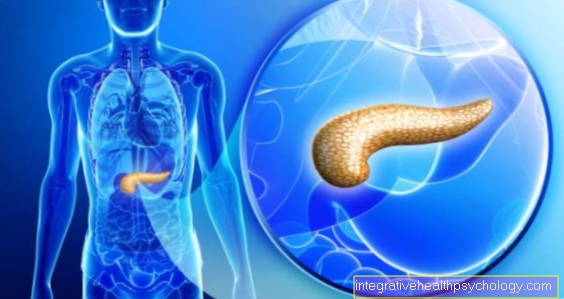
Il pancreas è una ghiandola del peso di circa 80 ge di una lunghezza compresa tra 14 e 18 cm e si trova nella parte superiore dell'addome tra l'intestino tenue e la milza. In realtà non è all'interno della cavità addominale, ma molto indietro davanti alla colonna vertebrale. Non è quindi come molti altri organi del tratto gastrointestinale di cui è ricoperta la pelle che riveste la cavità addominale (peritoneo).
A causa del suo aspetto, l'intera ghiandola è divisa in testa (caput), corpo (corpo) e coda (cauda).

Illustrazione del pancreas

- Corpo di
Pancreas -
Corpus pancreatis - Coda di
Pancreas -
Cauda pancreatisauda - Dotto pancreatico
(Corso principale di esecuzione) -
Dotto pancreatico - Parte inferiore del duodeno -
Duodeno, pars inferiore - Testa del pancreas -
Caput pancreatis - addizionale
Dotto pancreatico -
Dotto pancreatico
accessorius - Dotto biliare principale -
Dotto biliare comune - Cistifellea - Vesica biliaris
- Rene destro - Ren dexter
- Fegato - Hepar
- Stomaco - ospite
- Diaframma - Diaframma
- Milza - Lavello
- Digiuno - digiuno
- Intestino tenue -
Tenue dell'intestino - Colon, parte ascendente -
Colon ascendente - Pericardio - Pericardio
È possibile trovare una panoramica di tutte le immagini Dr-Gumpert su: illustrazioni mediche
Posizione del pancreas
Il pancreas (pancreas) si trova nella parte superiore dell'addome.
Durante lo sviluppo embrionale, è completamente ricoperto dal peritoneo (posizione intraperitoneale), ma cambia posizione durante l'adolescenza e può essere spostato dietro il peritoneo dopo la nascita (peritoneo) Trova (posizione retroperitoneale secondaria).
Il pancreas è quindi nel cosiddetto Spazio retroperitoneale ed è sul lato destro dal fegato, sul lato sinistro dalla milza e in avanti (lat. Ventral) limitato dallo stomaco. Inoltre, ci sono strette relazioni con l'aorta, la vena cava inferiore e il duodeno (Duodeno).
L'ansa a forma di C del duodeno incornicia la testa del pancreas (Caput pancreatis).
Le restanti sezioni della ghiandola hanno anche strette relazioni anatomiche con strutture specifiche nell'addome.
Il grande corpo del pancreas scorre attraverso (corpo) la parte superiore dell'addome e attraversa la colonna vertebrale nella zona della seconda vertebra lombare.
La coda del pancreas si estende così lontano nell'addome superiore sinistro che è adiacente al rene sinistro e alla milza.
Una piccola protrusione del pancreas (processo uncinato) si trova tra la testa e il corpo ed è in relazione di posizione con i vasi più importanti per l'apporto del tratto intestinale (arteria e vena mesenterica superiore).
Funzione del pancreas
Il compito principale del pancreas è la produzione di enzimi digestivi e ormoni digestivi.
Qui puoi trovare tutto sull'argomento: Enzimi pancreatici
Gli ormoni del pancreas vengono rilasciati direttamente nel sangue (cosiddetta secrezione endocrina).
Gli enzimi sono proteine in grado di scomporre attivamente il cibo e prepararlo all'assunzione di cibo attraverso la mucosa intestinale.
Leggi di più sull'argomento:
- Funzione del pancreas
- Funzioni del fegato
- Funzioni del pancreas

Gli enzimi raggiungono il loro luogo di azione nell'intestino tenue attraverso uno speciale condotto di uscita che corre longitudinalmente attraverso l'intera ghiandola, il dotto pancreatico (lat. Ductus pancreaticus). Poiché gli enzimi formati vengono utilizzati per rompere i componenti alimentari, sono sostanze molto aggressive. Il pancreas dispone quindi di meccanismi protettivi efficaci contro l'autodigestione: gli enzimi di scissione delle proteine (peptidasi) come la tripsina e la chimotripsina si formano sotto forma di precursori inattivi. La conversione in "forbici biologicamente attive" avviene nell'intestino tenue (per mezzo di un enzima chiamato enterokinase, che taglia piccoli frammenti del tripsinogeno precursore della tripsina, producendo tripsina funzionale. Questo è anche l'attivatore degli altri ormoni. Il pancreas produce anche enzimi che scindono l'amido (Amilasi), enzimi che scindono il grasso (lipasi) ed enzimi che scindono gli acidi nucleici (ribonucleinasi; questi sono usati per digerire i componenti del nucleo cellulare).
Tuttavia, tutti gli enzimi citati funzionano in modo ottimale solo se il contenuto di acido nel loro ambiente non è troppo alto (= pH 8). Poiché il cibo proviene dallo stomaco, che viene predigerito con acido cloridrico, l'acido dello stomaco deve essere preventivamente neutralizzato (neutralizzato). Per fare ciò, gli enzimi vengono rilasciati nell'intestino tenue con 1-2 litri di un liquido acquoso ricco di bicarbonato (= neutralizzante), il pancreas.
La maggior parte del pancreas è responsabile di questa cosiddetta funzione esocrina. La funzione esocrina è la produzione di enzimi per il tratto digerente.
L'intero tessuto del pancreas è, come molte altre ghiandole, ad es. la ghiandola tiroidea - divisa in lobi separati l'uno dall'altro dal tessuto connettivo. I vasi, i nervi ei vasi linfatici che forniscono sangue al pancreas si trovano all'interno delle arterie del tessuto connettivo.
Le cellule specializzate, i terminali ghiandolari (acini), sono responsabili della produzione di enzimi. Questi rilasciano gli enzimi nei dotti che scorrono all'interno del pancreas, che alla fine portano tutti a un grande dotto comune, il dotto pancreatico (vedi sopra).
La particolarità di questi tanti piccoli sbocchi è che hanno anche un'altra funzione: sono responsabili della neutralizzazione dell'acido gastrico formando il pancreas.
Al contrario, la parte del pancreas che produce ormoni (endocrina) è solo piccola. È anche noto come l'organo dell'isola: la disposizione di queste cellule in gruppi, che si trovano diffusi in tutta la ghiandola, ricorda le isole al microscopio. Le più comuni sono il milione circa di isole nella parte posteriore (chiamata coda). L'ormone più importante (e con una quota di oltre l'80% anche il più formato) è l'insulina. Il suo compito è quello di consentire alle cellule del corpo di assorbire lo zucchero (glucosio; prodotto di degradazione di alimenti ricchi di carboidrati) e in questo modo abbassare il livello di zucchero nel sangue. Se questo ormone è assente o carente, porta al diabete mellito: il sangue diventa troppo saturo di zucchero inutilizzato.
Le cellule che producono insulina sono chiamate cellule B. Le cellule A, invece, producono un ormone opposto, il glucagone. Se l'ultimo pasto è stato molto tempo fa, garantisce che lo zucchero venga rilasciato dalle scorte del fegato. Ciò garantisce che gli organi interni siano adeguatamente riforniti in ogni momento (specialmente dal cervello, che dipende dallo zucchero e non può fare affidamento su altri componenti alimentari).
Solo una piccolissima parte della formazione dell'ormone è dovuta a quelle sostanze messaggere che sono prodotte specificamente per la regolazione del pancreas stesso: l'ormone dei linfociti D, la somatostatina, che inibisce la produzione di insulina e glucagone, nonché la parte pancreatica che inibisce gli enzimi digestivi (esocrini) Polipeptide (PP).
Gli ormoni formati appositamente per questo scopo e il sistema nervoso autonomo sono anche responsabili della regolazione del rilascio di enzimi. (Questa parte del sistema nervoso è anche chiamata sistema nervoso autonomo, cioè indipendente, poiché controlla i processi inconsci che avvengono nel corpo.
Insieme, la parte del sistema nervoso autonomo chiamata sistema nervoso parasimpatico e l'ormone colecistochinina (CCK in breve) stimolano la produzione di enzimi. Come ormone, la secretina stimola anche il rilascio (= secrezione) di acqua e bicarbonato da parte delle cellule dei dotti pancreatici.
Sia la secretina che la colecistochinina sono prodotte da cellule specializzate chiamate cellule S e cellule I. Questi sono sparsi tra le cellule di superficie dell'intero tratto gastrointestinale (specialmente nell'intestino tenue) e sono indicati collettivamente come cellule enteroendocrine (= grande enterone = intestino, corrispondente al principale organo d'azione di questi ormoni).
Attraverso questa complessa interazione di vari meccanismi regolatori, l'intera digestione e l'equilibrio zuccherino del corpo sono regolati da meccanismi di autoregolazione. Questo principio può essere trovato in diverse parti del corpo, ad es. nella tiroide.
Valori normali / valori ematici del pancreas

Un numero di valori rilevabili nel sangue e / o nelle urine può essere utilizzato per valutare la funzione pancreatica.
Per questo motivo, la conoscenza dei valori normali è tanto più essenziale per il medico curante.
L'amilasi pancreatica (alfa-amilasi), un enzima utilizzato per digerire i carboidrati, può essere trovata nel siero del sangue, nelle urine delle 24 ore e persino nel fluido dell'ascite.
I valori normali per una donna sono circa 120 U per litro (U / L) nel siero del sangue e circa 600 U / L nelle urine. Gli stessi valori standard si applicano agli uomini.
Ulteriori informazioni su questo argomento sono disponibili all'indirizzo: Alfa amilasi
Inoltre, la bilirubina (o urobilinogeno) può essere rilevata nel siero, nel plasma e nelle urine del sangue. La norma nel siero del sangue adulto è compresa tra 0,1 e 1,2 milligrammi per decilitro (mg / dl). L'urina normalmente non dovrebbe contenere componenti della bilirubina. In relazione alle malattie del pancreas, un aumento del valore di bilirubina indica la presenza di una cisti con un restringimento delle vie di drenaggio della cistifellea.
Il numero di globuli bianchi (I leucociti) nel sangue intero o nelle urine può essere utilizzato come parametro. Il valore normale di un adulto sano in sangue intero è compreso tra almeno 4000 e massimo 10.000 leucociti per microlitro. Nelle persone sane, nessun globulo bianco dovrebbe essere rilevabile nelle urine, perché l'escrezione di leucociti con l'urina indica sempre un processo patologico. Nella maggior parte dei casi, un aumento del numero di leucociti è causato da un'infiammazione all'interno dell'organismo.
Inoltre, una diminuzione della concentrazione di calcio nel siero sanguigno e / o nelle urine suggerisce un'infiammazione del pancreas (valore normale: 8,8-10,4 mg / dl).
L'enzima chimotripsina può essere determinato nelle feci; nelle persone sane il valore normale è di circa 6 U / g, una diminuzione può indicare una diminuzione della funzione del pancreas.
Una diminuzione della concentrazione di lipasi pancreatica indica anche una diminuzione della funzione (valore normale: 190 U / L).
Maggiori informazioni sull'argomento su:
- Livello di lipasi
e - Lipasi aumentata
Altri valori rilevanti:
- LDH (lattato deidrogenasi)
- Campione: siero sanguigno, plasma sanguigno
- Valore normale: 120-240 U / l
- La creatinina
- Campione: siero di sangue, urina
- Valore normale:
Siero: circa 1,0 mg / dl
Urina: 28-218 mg / dl
Ulteriori informazioni anche sotto il nostro argomento: La creatinina
- insulina
- Campione: plasma sanguigno, siero sanguigno
- Valore normale: 6-25 mU / l (a digiuno)
- Elastasi 1
- Campione: siero di sangue, feci
- Valore normale:
Siero: circa 3,5 ng / l
Feci: 175-2500 mg / g
Ulteriori informazioni anche sotto il nostro argomento: elastasi
I sintomi che possono provenire dal pancreas
La malattia più comune del pancreas nel senso più ampio del termine è la fornitura inadeguata di insulina vitale. La malattia risultante, nota anche come diabete mellito, è molto comune nei paesi occidentali. Poiché di solito non causa inizialmente alcun sintomo acuto, il diabete viene solitamente diagnosticato solo attraverso esami di routine.
La pancreatite è molto più dolorosa. Di solito è causato da un consumo eccessivo di alcol e può essere cronico o acuto. Le caratteristiche sono per lo più dolori tiranti o sordi, simili a cinture che hanno origine tra lo stomaco e l'ombelico e possono quindi tirare indietro intorno alla schiena. Il dolore è descritto come estremamente fastidioso e straziante.Il più delle volte, i pazienti sono anche in cattive condizioni generali, che possono anche essere accompagnate da un colorito pallido, debolezza pronunciata o febbre alta. Oltre al consumo acuto e cronico di alcol, misure diagnostiche come il cosiddetto ERCP (un esame in cui un mezzo di contrasto viene iniettato nei dotti biliari e pancreatici) portano all'infiammazione del pancreas. Diagnosticamente, un addome superiore dolente, dolore alla schiena e un emocromo evidente (aumento dei livelli di lipasi e livelli di infiammazione) indicano un'infiammazione del pancreas.
Negli ultrasuoni si può spesso vedere un organo gonfio con liquido infiammatorio spesso lavato intorno ad esso. L'interrogatorio medico e, soprattutto, l'esatta documentazione del consumo di alcol possono fornire ulteriori importanti informazioni sul fatto che si tratti o meno di una pancreatite.
Se è stata fatta la diagnosi di infiammazione del pancreas, il trattamento deve essere avviato immediatamente, poiché un'ulteriore attesa può portare a una situazione che a volte è pericolosa per la vita. Di norma, i pazienti devono assumere un'astinenza nutrizionale di 24 ore dopo la diagnosi. Quindi la dieta lenta può essere riavviata.
È importante che il paziente non beva alcolici. Oltre a queste misure di astinenza, il trattamento antibiotico immediato deve essere iniziato ed eseguito in modo coerente. In alcuni casi può anche essere necessario somministrare l'antibiotico al paziente come infusione.
Altre malattie un po 'meno comuni sono di natura esocrina. Oltre alla secrezione di insulina, il pancreas svolge un ruolo importante nella digestione e nella scomposizione di varie sostanze negli alimenti. Questi enzimi sono prodotti nel pancreas e rilasciati nel tratto digestivo quando necessario, dove vengono aggiunti al cibo che viene ingerito. In presenza di una cosiddetta insufficienza pancreatica, cioè di un pancreas debole, gli enzimi vitali per abbattere il cibo non possono più essere rilasciati nella quantità necessaria, poiché sarebbero necessari.
Di conseguenza, il cibo ingerito non viene più scomposto come dovrebbe. L'intestino di solito reagisce con feci molli o diarrea sottile.
Questo è anche uno dei primi sintomi di insufficienza pancreatica che il paziente riferisce. La diarrea non migliora con i farmaci o si ripresenta non appena il farmaco corrispondente viene interrotto.
Il perenterolo a volte viene tentato per la diarrea grave. È un preparato a base di lievito che ha il compito di addensare le feci.
A volte l'insufficienza pancreatica può anche portare a un leggero miglioramento dei sintomi, che tuttavia diminuiscono nuovamente dopo l'interruzione del farmaco. Il sospetto ora è spesso una reazione di intolleranza dell'intestino.
Le reazioni di intolleranza più comuni sono l'intolleranza al lattosio, al fruttosio e al glutine. Tutti possono essere testati e dovrebbero farlo in caso di diarrea ricorrente. Se tutti i test fossero normali, è possibile che la causa della diarrea sia l'insufficienza pancreatica un po 'più rara. A tale scopo, vengono eseguiti test speciali nelle feci e nel sangue prima di poter effettuare una diagnosi corrispondente.
Se viene fatta una diagnosi di insufficienza pancreatica, deve essere somministrato un trattamento immediato. Di regola, questo è combinato con una documentazione precisa del consumo di cibo. Perché ciò che è particolarmente importante è ciò che il paziente con questa malattia mangia ogni giorno. Nella maggior parte dei casi, gli enzimi mancanti, che sono prodotti in modo insufficiente dal pancreas, vengono quindi somministrati al paziente sotto forma di compresse a intervalli regolari. A seconda che la diarrea migliori o meno, la dose degli enzimi ingeriti deve essere ridotta o aumentata.
Di regola, l'insufficienza pancreatica è una diagnosi a lungo termine, ad es. il pancreas non sarà più in grado di produrre da solo una quantità sufficiente degli enzimi mancanti.
Un'eccezione è l'insufficienza pancreatica causata dall'infiammazione, ma di regola gli enzimi mancanti devono essere consumati per tutta la vita.
Leggi di più sull'argomento: Sintomi del pancreas
Malattie del pancreas
Cisti sul pancreas

Una cisti del pancreas (Cisti pancreatica) è una cavità tissutale chiusa simile a una bolla all'interno del tessuto ghiandolare che di solito è riempita di liquido.
Possibili fluidi in una cisti sono fluido tissutale, sangue e / o pus.
La tipica cisti del pancreas si divide in due classi, la vera cisti e la cosiddetta pseudocisti. Una vera cisti pancreatica è rivestita di epitelio e di solito non contiene enzimi naturali da questo organo ghiandolare (Lipasi, amilasi). La pseudocisti si sviluppa spesso in relazione a un incidente in cui il pancreas è contuso o lacerato. A differenza della vera cisti, le pseudocisti non sono circondate dal tessuto epiteliale ma dal tessuto connettivo. Poiché gli enzimi del pancreas, quando rilasciati all'interno del tessuto, contribuiscono a un processo di autodigestione, questo tipo di cisti è particolarmente pericoloso. I fluidi tipici all'interno della cisti sono sangue e / o detriti di cellule morte.
Una cisti pancreatica è una faccenda estremamente dolorosa. Il dolore percepito non è limitato all'area dell'addome superiore, ma di solito si irradia anche nella parte posteriore, soprattutto a livello della colonna lombare. Il verificarsi di un mal di schiena inspiegabile è una chiara indicazione della presenza di una cisti. Inoltre, si esprimono come dolore simile a una colica.
Ciò significa che assomigliano alle contrazioni durante il parto, che non migliorano o peggiorano attraverso determinati movimenti o posture di sollievo e che le condizioni del paziente cambiano costantemente tra assenza di sintomi e gravemente limitate dal dolore.
Una cisti del pancreas può essere visualizzata utilizzando l'ecografia e la tomografia computerizzata (TC). Dopo una diagnosi riuscita, viene prima osservata la condizione della ghiandola, il che ha senso perché molte cisti nel tessuto pancreatico si ritirano spontaneamente e non richiedono alcun trattamento. Il drenaggio può aiutare con sintomi estremamente gravi.
Il medico curante avrà accesso al pancreas formando un buco nello stomaco o nella parete intestinale, aprendo la cisti pancreatica e aprendo un piccolo tubo di plastica (stent) inserire. Ciò consente al fluido che si è raccolto all'interno della cisti di defluire. Lo stent viene rimosso dopo circa 3-4 mesi.
Possibili complicazioni di una cisti pancreatica sono sanguinamento, formazione di ascessi, ritenzione idrica nell'addome (ascite) e / o il restringimento delle vie di drenaggio della cistifellea. Quest'ultimo porta in molti casi a quello che viene chiamato "ittero" (itterizia) fenomeno noto.
Infiammazione del pancreas
La causa principale dell'infiammazione del pancreas è il consumo cronico eccessivo o acuto di alcol. Inoltre, la pancreatite è anche una complicazione del cosiddetto ERCP, un metodo di esame per la diagnostica del pancreas lì. Un esame endoscopico viene utilizzato per iniettare il mezzo di contrasto nel dotto pancreatico. In alcuni casi questo può portare a infiammazioni del pancreas, che devono poi essere trattate rapidamente.
I primi sintomi della pancreatite sono il dolore a forma di cintura che si estende dall'addome sopra l'ombelico alla schiena. L'addome è molto doloroso sotto pressione, il carattere del dolore è opaco. Il punto principale del dolore è tra l'ombelico e il bordo inferiore dello sterno a livello dello stomaco. I pazienti a volte sono molto gravemente colpiti dal dolore e non possono più eseguire movimenti normali come girarsi o piegarsi in avanti o indietro senza dolore.
Oltre al dolore, i pazienti a volte si trovano in condizioni generali pessime; a volte il colore della pelle grigio chiaro del paziente indica che è affetto da una malattia grave, a volte pericolosa per la vita. Un sintomo di accompagnamento frequente è anche la febbre, che in alcuni pazienti può essere di 39-40 gradi e deve essere abbassata urgentemente.
A seconda di quanto sia grave l'infiammazione del pancreas, l'organo può anche avere un rilascio enzimatico insufficiente, che a sua volta può avere gravi effetti sulla digestione e sul metabolismo degli zuccheri. Questo può portare a feci grasse e diarrea, poiché il cibo non può più essere scomposto e lavorato correttamente finché il pancreas è in uno stato altamente infiammato. Può anche portare a un alto livello di zucchero nel sangue, poiché il rilascio di insulina dal pancreas è insufficiente.
Oltre ai reclami, l'indagine dettagliata del paziente può confermare il sospetto di pancreatite. È essenziale chiedere ai pazienti se consumano alcol regolarmente o in modo eccessivo o se hanno avuto un esame del pancreas negli ultimi mesi o settimane. Lo sfondo è che la causa della pancreatite è spesso l'abuso di alcol, così come ciò che è noto come ERCP (esame colangiopancreatografico retrogrado endoscopico della colecisti, dei dotti biliari e del pancreas) il pancreas può infiammarsi a causa del mezzo di contrasto iniettato.
La diagnosi avviene tra le altre cose attraverso un'ecografia. Qui si può vedere un pancreas disteso a forma di nuvola.
Oltre alla costante astinenza dall'alcol e 24 ore di astinenza dal cibo, il trattamento antibiotico è un modo per rendere il paziente presto libero dai sintomi. In alcuni casi gravi, parti del pancreas devono essere rimosse chirurgicamente.
Maggiori informazioni su questo argomento su: Infiammazione del pancreas
Dolore pancreatico
Il dolore del pancreas può manifestarsi in modi diversi. Spesso non sono chiaramente riconoscibili come tali. A seconda della causa e della gravità della malattia che causa il dolore, può irradiarsi in tutta la zona addominale.
Ma possono anche essere percepiti in modo localizzabile. Di solito si verificano nella zona dell'addome superiore (chiamato anche epigastrio) e si irradiano a forma di cintura su tutto l'addome superiore e nella parte posteriore. Potresti anche provare dolore solo nella parte posteriore o sinistra a livello del pancreas. Il dolore ha un carattere diverso a seconda della causa. Nel caso di malattie più acute, come l'infiammazione, di solito sono più lancinanti, nelle malattie croniche, come i cambiamenti tumorali, il dolore è descritto come piuttosto sordo.
Poiché il dolore pancreatico viene spesso riconosciuto in ritardo come tale, è importante agire rapidamente quando si verifica. Se tale dolore persiste per un periodo di tempo più lungo, questo dovrebbe essere definitivamente chiarito da un medico.
Perché un pancreas malato causa mal di schiena?
Con le malattie del pancreas, il dolore alla schiena è comune. Ciò può essere spiegato dalla posizione del pancreas nella parte superiore dell'addome. Si trova nella parte posteriore della cavità addominale a livello delle vertebre toraciche inferiori. A causa della sua vicinanza anatomica alla colonna vertebrale nell'area vicino alla schiena, molti cambiamenti patologici nel pancreas si esprimono nel dolore alla schiena a questo livello. Il mal di schiena è solitamente a forma di cintura e si irradia su tutta la zona della schiena a questa altezza.
Va ricordato che il mal di schiena può essere solo espressione di una leggera irritazione del pancreas, ma anche espressione di una grave malattia del pancreas. Poiché questo è spesso difficile da differenziare, un medico dovrebbe essere consultato in caso di mal di schiena a lungo termine.
Puoi trovare ulteriori informazioni sull'argomento "Dolore al pancreas" su: Infiammazione del pancreas
Debolezza pancreatica
La debolezza pancreatica significa che il pancreas non può funzionare correttamente. Ciò è particolarmente evidente nella digestione: il pancreas è responsabile della produzione della maggior parte degli enzimi digestivi. Questi sono necessari per abbattere i vari componenti del cibo, cioè proteine, grassi e zuccheri, in modo che possano poi essere assorbiti a livello intestinale e immagazzinati nell'organismo. Se il pancreas si indebolisce, gli enzimi digestivi, come la tripsina o la colesterolo esterasi, possono essere rilasciati solo in misura ridotta e sono efficaci. Ciò è particolarmente evidente sotto forma di gas, perdita di appetito e intolleranza alimentare. Tuttavia, poiché questi sintomi suggeriscono anche altre cause, come la sindrome dell'intestino irritabile o un problema con la cistifellea, la debolezza pancreatica viene raramente diagnosticata come tale.
Leggi anche: Colesterolo Esterasi - Ecco per cosa è importante!
La debolezza pancreatica spesso causa anche le cosiddette feci grasse.
Ulteriori informazioni su questo argomento sono disponibili: Feci grasse
Pancreas iperattivo: esiste?
Un pancreas iperattivo è una malattia estremamente rara e che si verifica raramente. A seconda della parte del pancreas interessata, ciò porta ad una produzione eccessiva dei vari enzimi per la digestione (nel caso dell'iperfunzione esocrina) e dell'insulina (nel caso dell'iperfunzione endocrina). Quest'ultimo può manifestarsi in ipoglicemia, a seconda dell'entità della funzione eccessiva. Questo può essere evitato mangiando piccoli pasti regolarmente.
Pancreas grasso: perché?
Un pancreas grasso può svilupparsi a causa di varie malattie. Una delle cause più comuni e note è il consumo eccessivo di alcol. Ciò porta a un'infiammazione acuta del pancreas. Per un lungo periodo di tempo, il tessuto del pancreas può essere danneggiato e morire. In alcuni pazienti questo si manifesta come un aumento dei depositi di grasso nel pancreas.
Un'altra possibile causa di un pancreas obeso sono le sequele di un'infiammazione di altra origine, cioè l'infiammazione causata da una causa diversa dal consumo eccessivo di alcol. Questa può essere un'infiammazione causata da un problema con la bile che causa la formazione di bile nel pancreas. In alternativa, alcuni farmaci, il diabete mellito o l'ingiallimento (ittero) causato dal fegato possono portare a un'infiammazione del pancreas, che aumenta il grasso dopo che la malattia è guarita.
Pietre nel pancreas
Un calcolo nel pancreas è solitamente piuttosto raro, ma tanto più pericoloso. Questo è un calcoli biliari che può migrare nel pancreas attraverso l'apertura articolare dei dotti biliari e il drenaggio pancreatico. Di conseguenza, la secrezione del pancreas non può fluire nell'intestino. Invece, si accumula e inizia invece a digerire il proprio tessuto ghiandolare. Si tratta quindi di un quadro clinico acuto, molto pericoloso che si manifesta in una pancreatite acuta e va trattato il prima possibile.
Ulteriori informazioni possono essere trovate su: Complicazioni di infiammazione della cistifellea
Calcificazioni nel pancreas
Le calcificazioni nel pancreas si verificano spesso come parte dell'infiammazione cronica. Ciò porta a cambiamenti a lungo termine nel tessuto ghiandolare. Questi includono depositi di secrezioni digestive che vengono prodotte e rilasciate dal pancreas. Se questo non può fluire correttamente nell'intestino, rimangono dei residui nei dotti, che possono accumularsi per un lungo periodo di tempo. Le calcificazioni risultanti possono essere viste dal medico durante un esame ecografico, a seconda della gravità.
Tumore del pancreas
Il cancro al pancreas è una neoplasia maligna del pancreas.
Le cause possono includere consumo cronico di alcol e pancreatite ricorrente.
Di regola, il cancro del pancreas viene diagnosticato molto tardi perché provoca sintomi nel paziente in ritardo. Di regola, i pazienti non avvertono alcun dolore ma lamentano un colore scuro delle urine e un colore più chiaro delle feci.
In alcuni casi la pelle e la congiuntiva possono ingiallire.
Poiché il pancreas è anche responsabile della produzione di insulina, può accadere che l'organo non sia più in grado di produrre abbastanza insulina in caso di cancro.
Ciò porta ad un aumento dei livelli di zucchero nel sangue, che viene spesso diagnosticato di routine.
Se si sospetta una neoplasia maligna (tumore) del pancreas, viene eseguito prima un esame ecografico. Tuttavia, non è sempre possibile vedere se è presente una neoplasia maligna.
Una TC o una risonanza magnetica della cavità addominale del pancreas può fornire informazioni più affidabili sulla presenza di tale malattia.
Si può solo sapere con certezza se una neoplasia maligna nel pancreas è attraverso una puntura, che è spesso controllata da TC. Presso V.a. cancro del pancreas, le punture spesso non vengono eseguite, poiché le metastasi possono essere innescate dalla puntura.
Le opzioni di trattamento per il cancro del pancreas sono piuttosto limitate. La chemioterapia può essere utilizzata per cercare di fermare la progressione della malattia e spesso viene utilizzata la cosiddetta chirurgia di Whipple, in cui vengono rimosse parti del pancreas.
Possibilità di sopravvivenza:
La prognosi di guarigione e sopravvivenza dipende dalla diagnosi di cancro al pancreas, soprattutto sugli stadi.
La cosiddetta stadiazione è necessaria per verificare fino a che punto il tumore si è già diffuso nel corpo della persona.
La cosa più importante è se il tumore ha attraversato il tessuto del pancreas e ha colpito il tessuto circostante.
È anche molto importante scoprire se ci sono già metastasi a distanza in altri organi e se i linfonodi del corpo sono già colpiti.
A seconda di come risulta questa messa in scena, si può ipotizzare un tempo di sopravvivenza statistica più o meno lungo.
In oncologia, le prognosi e le possibilità di sopravvivenza sono fatte con i cosiddetti Tasso di sopravvivenza a 5 anni descritto.
Viene fornito in percentuale e indica quanti dei pazienti affetti medi sono ancora in vita dopo un periodo di 5 anni.
Non dice nulla sulla qualità della vita o sulle possibili complicazioni, solo se qualcuno è ancora vivo.
Se il cancro del pancreas si è spostato oltre i confini degli organi e si è infiltrato negli organi circostanti e ha colpito il sistema linfatico e le vie biliari si stanno già restringendo, un curativo, ad es. l'operazione curativa ha deciso e applicato solo un concetto palliativo.
Un concetto di trattamento palliativo non è inteso come un approccio curativo, ma piuttosto un approccio antidolorifico. In questo caso la malattia non può essere fermata e porta inevitabilmente alla morte. Se viene scelto un tale concetto di trattamento, il tasso di sopravvivenza a 5 anni è dello 0%, ad es. nessun paziente è vivo dopo 5 anni.
Se viene scelto un concetto curativo, ad es. se vengono prese misure come la chirurgia o la chemioterapia, le possibilità di sopravvivenza aumentano. In questo caso si parla di un tasso di sopravvivenza a 5 anni di circa il 40%. Quindi, dopo 5 anni, il 40% dei pazienti trattati intensivamente è ancora vivo, la condizione in cui si trova non è descritta.
Nemmeno quanti pazienti sono ancora vivi dopo 6-10 anni.
Il fatto che oltre la metà dei pazienti trattati sia morta dopo 5 anni mostra chiaramente quanto sia grave questa malattia. Esiste anche un tasso di sopravvivenza medio a 5 anni, che mostra tutti i tassi di sopravvivenza di una malattia in media. Poiché esistono alcuni metodi di trattamento che vengono utilizzati anche individualmente, la prognosi media non è troppo significativa.
Il tasso medio di sopravvivenza a 5 anni per il cancro del pancreas è del 10-15%. Ciò significa che solo il 10-15% dei pazienti sopravvive in media alla malattia per 5 anni.
segni:
I segni del cancro del pancreas sono difficili da riconoscere, anche perché i primi sintomi compaiono molto tardi.
Se il cancro del pancreas viene rilevato precocemente, di solito è una questione di esami di routine, i cui risultati secondari includono valori anormali, ad es. nell'emocromo o nell'immagine ecografica.
I primi sintomi, motivo per cui viene solitamente consultato un medico, possono essere mal di schiena, che può essere a forma di cintura a livello del pancreas o dolore addominale che tira nella schiena.
Poiché si tratta di sintomi completamente aspecifici, il primo sospetto probabilmente non sarà mai il cancro al pancreas, motivo per cui anche qui può passare del tempo prezioso.
Per lo più, tuttavia, i pazienti vengono dal medico con un cosiddetto ittero poco chiaro, ingiallimento della pelle e congiuntiva.
L'ittero è completamente indolore e indica solo che c'è un problema con la bilirubina del pigmento del sangue, ad es. il fegato è danneggiato o se si tratta di un problema con il drenaggio della bile nei dotti biliari o nel pancreas.
In caso di ittero, il pancreas deve essere esaminato più da vicino oltre al fegato.
A volte capita che i pazienti notino un improvviso aumento della glicemia. Di norma, questi pazienti hanno il diabete mellito e vengono trattati di conseguenza con l'insulina. In questo caso, però, va assolutamente esaminato il pancreas.
Lo sfondo di questo è che il pancreas produce la sostanza essenziale insulina.
Se il lavoro del pancreas è compromesso da un tumore, può accadere che venga prodotta e rilasciata nel sangue una quantità insufficiente di insulina, che può quindi portare a livelli elevati di zucchero nel sangue.
Poiché ci sono solo una manciata di sintomi corretti che non sono nemmeno specifici del pancreas, se questi sintomi sono presenti, questi dovrebbero essere seguiti attentamente per non trascurare questa malattia pericolosa per la vita.
Un primo sintomo importante e di tendenza di una malattia pancreatica è un cambiamento nelle feci e nelle urine anormali.
La maggior parte delle persone colpite, il cui dotto pancreatico è ostruito da un'infiammazione o dal tumore corrispondente, mostra un alleggerimento delle feci. Allo stesso tempo, l'urina diventa più scura.
Il motivo è che le sostanze rilasciate dal pancreas per la digestione al fine di scurire le feci non entrano più nel tratto digerente ma vengono escrete attraverso l'urina. Pertanto la colorazione non avviene nelle feci ma nelle urine.
È imperativo che i pazienti con questi sintomi siano esaminati più da vicino. Sebbene non ci sia sempre una storia medica maligna dietro di esso, il sospetto di un disturbo dei dotti biliari o del pancreas è molto alto.
Trattamento:
Se si sceglie un trattamento, dipende dal fatto che si tratti di un trattamento curativo (quindi un approccio curativo) o un approccio di trattamento palliativo (ltrattamento per alleviare il giuramento) agisce.
Trattamento palliativo:
Nel trattamento palliativo vengono utilizzate misure che non indeboliscono inutilmente il paziente, ma allo stesso tempo hanno un effetto calmante su di lui.
Il più delle volte, nei pazienti in trattamento palliativo, il tumore ha già colpito gran parte del pancreas e il deflusso degli acidi biliari è disturbato, il che porta a gravi disagi e ingiallimento della pelle.
Qui, un piccolo tubo viene solitamente inserito nel dotto pancreatico mediante una procedura endoscopica per garantire che i dotti biliari possano drenare immediatamente e possano nuovamente partecipare attivamente alla digestione.
Nel caso del carcinoma pancreatico progressivo, di solito accade che l'infestazione tumorale indolore inizialmente completa diventi sempre più dolorosa man mano che progredisce. Per questo motivo, un importante concetto di trattamento palliativo, indipendentemente dal tipo di tumore, è garantire l'assenza di dolore.
Nella maggior parte dei casi vengono scelti antidolorifici molto potenti, che vengono dosati molto rapidamente per garantire la libertà dal dolore.
Trattamento curativo:
Se viene scelto un approccio terapeutico curativo, cioè curativo, vengono solitamente utilizzate misure chirurgiche o misure chirurgiche e chemioterapiche combinate.
A seconda della diffusione del tumore, potrebbe essere necessario iniziare la chemioterapia prima dell'intervento chirurgico. Questo di solito viene fatto quando il tumore è molto grande e il restringimento chemioterapico renderebbe possibile una procedura più delicata.
Potrebbe anche essere necessario eseguire la chemioterapia dopo un'operazione per uccidere successivamente eventuali cellule tumorali rimanenti.
Raramente viene eseguito un trattamento chirurgico esclusivo.
Durante l'intervento, si cerca di operare sul pancreas colpito il più delicatamente possibile.
Si tenta di lasciare in piedi parti del pancreas sano in modo che le funzioni corrispondenti possano continuare a essere mantenute.
Tuttavia, la cistifellea e parti dello stomaco e il duodeno vengono quasi sempre rimossi e le estremità rimanenti vengono nuovamente unite. Questa procedura, nota anche come Whipple OP, è ora un metodo di trattamento standardizzato per il cancro del pancreas.
C'è anche un'operazione modificata in cui vengono lasciate parti più grandi dello stomaco e il risultato è lo stesso dell'operazione Whipple.
Età:
Di regola, i pazienti con cancro al pancreas sono più anziani. Poiché l'alcolismo grave con pancreatite ricorrente è considerato fattori di rischio, può anche accadere che pazienti di età più giovane siano affetti da cancro al pancreas.
In Germania, 10 persone su 100.000 abitanti sviluppano ogni anno un nuovo cancro al pancreas.La fascia di età principale è compresa tra i 60 e gli 80 anni.
Diagnosi:
La diagnosi di cancro al pancreas non è così facile.
Prima di tutto è importante destare sospetti, che poi vanno confermati. Se si sospetta un evento maligno nel pancreas, oltre agli esami del sangue, vengono utilizzati anche metodi di imaging.
Nel sangue sono principalmente determinati gli enzimi prodotti dal pancreas. Un aumento bruscamente aumentato indica una malattia generale nel pancreas. Ma può anche essere un'infiammazione di questa ghiandola.
Per questo motivo è importante eseguire anche l'imaging. Molto spesso, viene eseguita prima un'ecografia dell'addome, che cerca di visualizzare il pancreas.
A volte qui si possono già vedere grandi tumori che si trovano nell'area della ghiandola.
Anche se si osserva una massa nell'ecografia, di solito segue una tomografia computerizzata dell'addome. Qui, l'area sospetta può essere esaminata più da vicino, di solito con mezzo di contrasto.
I radiologi esperti possono spesso indovinare dalla TAC se si tratta di una malattia benigna, come un'infiammazione particolarmente pronunciata o una malattia maligna.
Un'altra importante misura di diagnostica per immagini è l'ERCP. Viene eseguita una gastroscopia e un piccolo catetere viene inserito nei dotti biliari e nel dotto pancreatico a livello del duodeno.
Un mezzo di contrasto viene iniettato attraverso questo catetere, che viene poi fotografato utilizzando i raggi X.
Mostra il pancreas con una visualizzazione precisa dell'andatura. Qui puoi vedere se l'ingranaggio è compresso in qualsiasi punto e, in caso affermativo, da cosa.
Anche dopo questa, chiamata anche colangiopancreatografia retrograda endoscopica, non è chiaro se si tratti di un tumore maligno che comprime il dotto biliare.
Quanto più si conferma il sospetto di un tumore pancreatico, quanto più si deve prendere in considerazione il prelievo di un campione, che poi fornisce finalmente informazioni sull'origine istologica del tumore.
I campioni possono essere ottenuti utilizzando l'ERCP sopra descritto quando il tumore si estende già molto nel dotto pancreatico o dall'esterno mediante puntura con ago.
Poiché il pancreas è un organo relativamente piccolo circondato da strutture importanti, è particolarmente importante non danneggiare nessuno dei tessuti circostanti come nervi o vasi sanguigni.
Per questo motivo, la puntura è per lo più controllata dalla TC. Il paziente che giace in un dispositivo TC viene controllato dall'esterno e posizionato un ago nell'area del pancreas dopo che il radiologo ha localizzato con precisione la posizione del pancreas utilizzando la TC.
La procedura richiede solo pochi minuti, il prelievo è minimo, ma fornisce l'indicazione decisiva dell'origine del tumore e dei successivi passaggi terapeutici necessari.
Il campione viene quindi inviato al laboratorio microbiologico, dove le cellule vengono trattate con uno speciale processo di colorazione. Quindi i campioni vengono esaminati da un patologo e viene effettuata una diagnosi appropriata.
I cosiddetti risultati falsi positivi, cioè che si vede un cancro ma in realtà è presente una neoplasia benigna, si verificano solo se il campione è stato confuso.
Un risultato falso negativo, ovvero che il patologo non vede alcun tessuto tumorale maligno, sebbene sia un caso canceroso, può essere più comune.
Principalmente è perché la biopsia, che è stata eseguita con precisione e controllata da TC, e ha catturato parti del pancreas, è penetrata esattamente vicino alle cellule maligne e quindi ha catturato solo cellule benigne. Il patologo quindi vede solo le cellule benigne al microscopio. Se i risultati microscopici contraddicono l'immagine nella TC (immagine TC tipica ma reperti microscopici normali) dovrebbe essere considerato per ripetere la biopsia.
Leggi di più sugli argomenti qui Cancro al pancreas e biopsia
Rimozione pancreatica
Una delle ultime opzioni di trattamento per le neoplasie maligne nel pancreas è la rimozione totale del pancreas.
Poiché il pancreas è anche legato a molti organi, è necessario che gli organi siano adeguatamente riallacciati.
Lo stomaco è solitamente reso più piccolo e collegato all'intestino tenue. Il duodeno e la cistifellea vengono solitamente completamente rimossi con una rimozione totale del pancreas.
Se parti del pancreas sono ancora presenti, il sistema dei dotti biliari deve essere collegato alle cosiddette piccole anse intestinali spente.
La rimozione totale del pancreas è associata a molti rischi, è necessario un trattamento intensivo di follow-up del paziente, gli enzimi pancreatici devono essere somministrati al paziente a intervalli regolari.

Raffigurazione del pancreas e della cistifellea
- Cistifellea (verde)
- Tumore del pancreas (viola)
- Dotto pancreatico (giallo)
- Testa pancreatica (blu)
- Corpo pancreatico (Copus pancreaticus) (blu)
- Coda del pancreas (blu)
- Dotto biliare (Dotto cistico) (verde)
Malattie del pancreas da alcol
Una delle malattie più comuni del pancreas è causata dall'alcol.
La cosiddetta pancreatite, chiamata anche Pancreatite è una comorbilità comune e potenzialmente pericolosa nell'alcolismo grave. Poiché l'alcol attacca le cellule del pancreas, sia il consumo cronico eccessivo di alcol che il consumo acuto di alcol che si verifica in modo eccessivo sono un grande rischio di pancreatite.
Un sintomo caratteristico della pancreatite è un dolore a forma di cintura che inizia leggermente sopra l'ombelico. Il carattere doloroso è descritto come opprimente ed estremamente scomodo. Di norma, interrogare il paziente sul consumo di alcol porta a una sospetta diagnosi di pancreatite.
L'esame obiettivo rivela che l'addome è dolente e il paziente è in cattive condizioni generali. Come metodi di imaging sono disponibili un'ecografia dell'addome e, in caso di dubbio, una TC dell'addome. Con l'infiammazione del pancreas c'è spesso un pancreas disteso, spesso con liquido infiammatorio. Anche il laboratorio del paziente è ben visibile e di solito mostra alti livelli di infiammazione e livelli elevati di lipasi.
L'astinenza costante dall'alcol è molto importante per il trattamento e ci sono anche alcuni antibiotici disponibili che possono essere somministrati al paziente.
Pancreas e dieta

Il pancreas è un organo esocrino, cioè produttore di enzimi. È di particolare importanza nell'utilizzo del cibo.
Le cosiddette cellule beta, di cui è permeato il pancreas, producono l'insulina essenziale. Non appena lo zucchero viene fornito al corpo, queste cellule rilasciano insulina, che poi trasporta lo zucchero in eccesso dal sangue alle cellule e assicura così che il corpo non soffra di zucchero in eccesso. Il pancreas produce anche la cosiddetta lipasi, necessaria per abbattere il grasso.
In caso di numerose malattie del pancreas, i corrispondenti cambiamenti nella dieta possono avere un effetto positivo sulla malattia del pancreas. Nella pancreatite acuta (infiammazione acuta del pancreas) dovrebbe essere almeno per 24 ore si osserva una consistente astinenza alimentare. Dopodiché, il graduale accumulo di cibo può ricominciare. Tuttavia, il cibo consumato dovrebbe essere solo estremamente povero o privo di grassi. Le cose più grasse possono quindi essere mangiate a poco a poco. In linea di principio, tuttavia, dovresti vivere a basso contenuto di grassi dopo una pancreatite. La margarina dovrebbe essere mangiata al posto del burro, pesce piuttosto magro invece di carne e cibi fritti dovrebbero essere evitati.
Malattia pancreatica e diarrea
Ci sono alcuni disturbi del pancreas che possono anche essere accompagnati da diarrea. È una causa infettiva (Infezione gastrointestinale) è stata esclusa come causa, il pancreas deve essere esaminato più da vicino. Potrebbe essere che la causa della diarrea sia una cosiddetta insufficienza pancreatica esocrina. In tal modo, il pancreas non è in grado di produrre una quantità sufficiente di vari enzimi digestivi. Dopo aver mangiato, l'intestino reagisce con flatulenza e diarrea; a volte chi ne soffre ha anche dolori addominali e si lamenta delle cosiddette feci grasse.
Per la diagnosi, gli enzimi corrispondenti responsabili dell'insufficienza pancreatica esocrina sono determinati quantitativamente da un gastroenterologo. Per trattare questa malattia, possono essere utilizzati cambiamenti nella dieta o l'ingestione di enzimi non sufficientemente formati.