prostata
Sinonimi
Ghiandola prostatica, cancro alla prostata, ingrossamento della prostata
Inglese: prostata, ghiandola prostatica
definizione

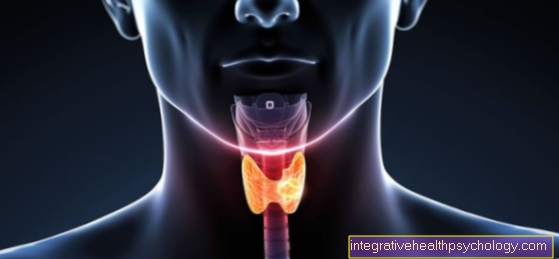
La ghiandola prostatica delle dimensioni di una castagna (prostata) è una ghiandola riservata al sesso maschile (quindi esiste solo negli uomini), che rilascia le sue sostanze prodotte (secrezioni) nell'uretra (uretra).
Ogni volta che una ghiandola scarica la sua secrezione su una superficie interna del corpo (ad eccezione dei vasi sanguigni), come nel caso dell'interno (lume) dell'uretra, si parla di "ghiandola esocrina".
In quanto tale, la prostata, insieme alla vesica seminalis e alle ghiandole di Cowper (glandulae bulbourethrales), è una delle cosiddette ghiandole "accessorie" Ghiandole sessuali“Dell'uomo, che insieme assicurano il cambiamento chimico (modificazione) e la maturazione dello sperma durante e dopo la secrezione seminale (eiaculazione).
Il sesso femminile ha una ghiandola largamente corrispondente, la "ghiandola parauretrale" (glandula paraurethralis, ghiandola di Skene, prostata femminina), che può portare all'eiaculazione femminile se stimolata sessualmente nell'area del punto G.
La secrezione raggiunge l'uretra, la vagina (vagina) e vestibolo vaginale (vestibolo vaginale).
Di seguito vorremmo limitarci alla ghiandola maschile, che pesa circa 20 grammi, poiché questa è molto più comune a causa di malattie.
Funzione della prostata
La prostata è una ghiandola che produce una secrezione, che nel eiaculazione (eiaculazione) viene rilasciato nell'uretra e quindi all'esterno. La secrezione prostatica costituisce circa il 30% del liquido seminale. Del valore del ph della secrezione è di circa 6,4 ed è quindi un po 'più basico del livello acido nella vagina (Fodero). Di conseguenza, la secrezione della prostata aumenta le probabilità di sopravvivenza Sperma nell'ambiente vaginale acido.
La secrezione prostatica contiene anche altre sostanze che, da un lato, influenzano la mobilità della Sperma agire così come rendere l'eiaculato più sottile. Quest'ultima sostanza, che agisce sul fluido sottile dell'eiaculato, è il cosiddetto antigene prostatico specifico (PSA), rilevabile anche nel sangue a scopo diagnostico.
Illustrazione della prostata

Prostata = ghiandola prostatica
- Ghiandola prostatica - prostata
- Cavità peritoneale -
Cavitas peritonealis - Uretere - Uretere
- Vescica urinaria - Vesica urinaria
- Uretra maschile -
Uretra masculina - Membro maschio - pene
- Testicoli - Testicolo
- Retto - Retto
- Ghiandola vescicolare
(Vescicola seminale) -
Glandula vesiculosa - Urina (urina) - urina
- Collo vescicale
(sfintere interno) - Tessuto ghiandolare della prostata
- pavimento pelvico
(sfintere esterno) - Zona anteriore
- Zona interna
(Zona di transizione) - Zona centrale
- Zona esterna -
zona periferica - Canale spray -
Condotto eiaculatorio
È possibile trovare una panoramica di tutte le immagini Dr-Gumpert su: illustrazioni mediche
Anatomia macroscopica

Dove cerchi quell'organo che assomiglia a una mela tagliata a metà e preoccupa tanti uomini?
È necessaria un'introduzione alla struttura del bacino per spiegare la loro posizione anatomica sull'uomo in modo comprensibile.
Il bacino (bacino) assomiglia a un imbuto che si inclina in avanti. Verso l'alto (craniale) passa senza separazione nella cavità addominale, la stretta apertura inferiore (caudale) del bacino (l'imbuto) è chiusa da muscoli e tessuto connettivo, la cui unità è chiamata “pavimento pelvico”.
In questa zona, uno specialista aspetta la prostata. La prostata è inserita esattamente tra essa e la vescica urinaria (vesica urinaria), con la sua forma simile a una castagna che avvolge l'uretra maschile in un anello.
Questo può essere immaginato come se un pugno chiuso (prostata) afferrasse una cannuccia (uretra).
Direttamente sopra la prostata, la vescica urinaria trova il suo posto sotto le viscere del bacino. A causa di questo fatto, la prostata sostiene il collo vescicale e quindi la chiusura naturale della vescica urinaria.
Accanto (laterale) e sotto (caudale) la prostata giace il pavimento pelvico, che penetra parzialmente con la sua punta, mentre la sua base, come detto, giace sopra la vescica urinaria.
Inoltre, la ghiandola prostatica è accessibile sia chirurgicamente che per il massaggio attraverso il perineo.
Inoltre, sapere cosa c'è davanti e dietro la prostata è di fondamentale importanza.
Di fronte a lei si trova il "legamento puboprostatico", un piccolo nastro che pende dall'osso pubico (os pubis, parte dell'osso dell'anca).
Dietro di esso, tuttavia, c'è la relazione di posizione molto più importante con l'estremità del tratto gastrointestinale, il retto. Solo una sottile membrana di tessuto connettivo (fascia rectoprostatica) si trova tra di loro. Ciò consente di toccare (palpare) la prostata dal retto (dal retto), visualizzarla mediante ultrasuoni (ecografia transrettale, TRUS) e operare.
I cambiamenti nella loro composizione solitamente ruvida e resistente su una superficie liscia e uniforme di solito non si perdono sulle dita del medico esperto.
Questo processo è chiamato "esame rettale digitale" (DRE).
Dotati della conoscenza della posizione di questa ghiandola, ci avviciniamo alla sua funzione.
Come arriva la secrezione della prostata al suo luogo di azione e perché ne abbiamo comunque bisogno?
Per rispondere a questa domanda occorre prima chiarire il sistema di produzione e derivazione del seme maschile. L'eiaculato appena ottenuto si chiama "sperma" e consiste di cellule, lo "sperma" (sinonimo spermatozoi, singolare spermio / spermatozoo) e il liquido seminale. Mentre i componenti cellulari provengono dai testicoli (testicolo), il fluido è ottenuto principalmente dalle ghiandole sessuali accessorie, che includono la prostata.
Gli spermatozoi (spermatozoi) sono noti dalle raffigurazioni della vita quotidiana: per lo più disegnati in bianco latte con una piccola testa e una lunga coda flessibile (flagello), i fili spermatici sfrecciano attraverso un'ampia varietà di scenari.
A proposito, portano il materiale genetico maschile nelle loro teste sotto forma di 13 cromosomi (mezzo set cromosomico (aploide)) per fondersi con una cellula uovo femminile (ovulo) per formare una nuova vita nel caso teorico ideale.
Sotto una regolazione estremamente complicata, gli spermatozoi sorgono nei testicoli e passano attraverso i dotti dell'epididimo (epididimo) nel dotto spermatico (dotto deferente). Questo si forma con numerose altre strutture per formare il cordone spermatico (funiculus spermaticus), che infine scorre attraverso il noto canale inguinale (canalis inguinalis) sulla nostra parete addominale.
Successivamente, i dotti deferenti si incontrano all'interno della prostata con il dotto escretore centrale della ghiandola vescicale (dotto escretore). Dopo l'unione, il nuovo vaso viene chiamato semplicemente “dotto eiaculatorio” (ductus ejaculatorius), che si apre nella parte dell'uretra che è avvolta dalla prostata (pars prostatica urethrae). Lì il canale di spruzzatura termina su una piccola elevazione, il tumulo di semi (Colliculus seminalis).
I numerosi dotti escretori della ghiandola prostatica che drenano la ghiandola prostatica fluiscono nell'uretra direttamente sul lato del tumulo di semi. L'uretra ora penetra nel secondo strato del pavimento pelvico (diaframma urogenitale), non più avvolto dalla prostata, e scorre all'interno del pene fino alla sua apertura sul glande (glande).
Se guardi la prostata dall'esterno, è spesso divisa in lobuli. I lobi destro e sinistro (lobus dexter et sinister) sono collegati tra loro da un lobulo medio (istmo prostatae, lobus medius).
Ogni descrizione completa di un organo in medicina include anche un riferimento all'organizzazione dei vasi sanguigni e linfatici e dei tratti nervosi. L'apporto di sangue e il drenaggio linfatico della prostata derivano dalla connessione ai vasi della vescica urinaria e del retto.
I nervi che raggiungono la prostata provengono principalmente dal cosiddetto "sistema nervoso vegetativo" (sistema nervoso autonomo). Controllano la loro attività e l'accorciamento (contrazione) dei muscoli locali (vedi sotto), ma non sono in grado di trasmettere dolore alla coscienza dell'uomo.

Prostata e vescica urinaria
Qui è stata praticata un'incisione parallela alla fronte (incisione frontale): la prostata racchiude l'uretra. All'interno dell'uretra, un piccolo tumulo si gonfia al suo interno, il tumulo del seme. Un piccolo canale di iniezione con lo sperma preliminare termina su questo da ciascuna metà del corpo. I numerosi dotti escretori della prostata fluiscono nell'uretra proprio accanto al cumulo di semi!
- Vescica urinaria
- uretra
- prostata
- Tumulo di semi con le due aperture dei tubuli spray
- Dotti escretori della prostata
Anatomia microscopica
Oltre alla descrizione precedente (anatomia macroscopica) c'è anche quella che viene realizzata con l'ausilio della teoria dei tessuti (anatomia microscopica, istologia).
A tal fine, una prostata (la "preparazione" nel vocabolario istologico) viene tagliata a fette sottilissime, il fluido viene rimosso da essa, viene lasciata reagire con alcuni coloranti e viene fissata adeguatamente su una lastra di vetro (supporto).
La preparazione offre ora l'opportunità di essere esaminata al microscopio. Nel normale microscopio ottico, l'impressione Ghiandola prostatica con le cellule ghiandolari reali (Cellule epiteliali), che si riversano nei passaggi di esecuzione associati.
Come un apparentemente disordinato sistema di tubi, i passaggi terminano, come già sappiamo, nell'uretra.
Gli spazi del tessuto connettivo fibroso tra le ghiandole e i dotti riempiono un numero notevole di cellule muscolari "lisce" (non utilizzabili arbitrariamente) che vengono utilizzate per espellere le secrezioni e per aprire e bloccare i dotti (vedi sotto).
Se l'intera ghiandola prostatica si trova in una sezione trasversale, si possono distinguere tre zone della prostata, che giacciono concentricamente l'una attorno all'altra come le babushka / matrioske russe basate sul principio "bambola in bambola":
- La prima, cosiddetta zona "periuretrale", in quanto zona più piccola ed interna, racchiude l'uretra ed è ad essa strettamente correlata in termini di storia evolutiva (embriologica).
- La "zona interna" è il nome dato al secondo strato, che costituisce circa un quarto della massa del tessuto. I loro spazi di tessuto connettivo sono particolarmente compatti e vi scorrono anche i tubuli di iniezione (ductus ejaculatorius).
- Lo spazio rimanente, quasi i tre quarti della prostata, è occupato dalla “zona esterna”, che è collegata all'esterno solo dalla robusta capsula. Quindi è qui che si svolge la parte del leone della creazione segreta. La vera culla di questa produzione risiede in circa 30-50 ghiandole, che sono rivestite da migliaia di cellule laboriose. In tutte le ghiandole e in molti altri organi cavi, il rivestimento cellulare più interno delle cavità è chiamato "cellule epiteliali". Rappresentano le pareti delle cavità (clearing, lumen) e vi versano le loro sostanze specifiche. È esattamente qui che si svolge il lavoro effettivo delle ghiandole, lo specialista parla del "parenchima" dell'organo o della ghiandola. I "calcoli alla prostata" possono essere visti spesso all'interno delle ghiandole, ma queste sono solo secrezioni ispessite e all'inizio non sono di natura patologica. È particolarmente importante sapere che le diverse zone rispondono a diversi ormoni, di cui ci occuperemo in seguito nel caso dei processi patologici. Al posto dei termini zona interna / esterna, viene utilizzata anche la coppia zona centrale / periferica.

Rappresentazione microscopica della prostata
Questa figura mostra una sezione sottilissima della prostata, ingrandita 10 volte.
Le singole ghiandole sono delimitate da molte piccole cellule epiteliali, contrassegnate in verde nella ghiandola centrale (2). La secrezione prostatica di colore rosa chiaro spesso riempie completamente l'interno delle ghiandole. Oltre le ghiandole si trova il tessuto connettivo fibroso in cui le cellule muscolari lisce sono incorporate come un banco di pesci.
- tessuto connettivo
- Ghiandola prostatica con cellule epiteliali contrassegnate in verde in alcuni punti
Malattie della prostata
Se avete seguito con attenzione l'argomento precedente, non ci saranno più sorprese per la descrizione dei tipici processi patologici (patologie) attorno alla prostata!
Innanzitutto: ogni uomo ha una prostata, un numero relativamente elevato della quale dovrebbe essere classificata come "patologica" dal punto di vista medico, ma solo una frazione di queste effettivamente causa sintomi! Questo fatto costringe il paziente a valutare attentamente tra il trattamento e il non trattamento.
Una delle malattie numericamente più significative negli uomini è
- cancro alla prostata maligno (cancro alla prostata),
- Ciò contrasta con una malattia benigna chiamata "iperplasia prostatica benigna" (IPB).
I due termini sono spesso confusi nel linguaggio popolare, poiché entrambi hanno qualcosa a che fare con la crescita del tessuto prostatico.
Oltre a questi elefanti medici, carcinoma prostatico e iperplasia prostatica benigna, ci sono altre malattie. Vale la pena citare l'infiammazione prevalentemente batterica della ghiandola prostatica (prostatite) e il termine generico "prostatopatia".
Leggi di più sull'argomento: Infiammazione della prostata
Cancro alla prostata
Del Cancro alla prostata (Cancro alla prostata) è un dannoso (maligno) Neoplasia (Neoplasia) nella prostata (Ghiandola prostatica) ed è il cancro più comune negli uomini (25% di tutti i tumori negli uomini).
È una malattia dell'uomo più anziano e di solito si verifica per prima dopo i 60 anni sopra.
Il cancro alla prostata può essere classificato in base al suo aspetto e alla posizione del cancro. Il cancro alla prostata è uno in circa il 60% dei casi adenocarcinoma e nel 30% uno carcinoma anaplastico. In casi più rari, il cancro alla prostata si sviluppa da altre cellule (Carcinoma uroteliale, carcinoma a cellule squamose, carcinoma della prostata). Macroscopicamente, il cancro alla prostata appare come un fuoco grossolano, grigio-biancastro nel tessuto ghiandolare della prostata.
Nella maggior parte dei casi (75%) questi fuochi si trovano nelle parti laterali della prostata (cosiddetta zona periferica) o nella parte posteriore (zona centrale). In circa il 5-10% il cancro si trova nella cosiddetta zona di transizione della prostata e nel 10-20% il luogo di origine non può essere chiaramente identificato e nominato.
Sintomi del cancro alla prostata
Il cancro alla prostata spesso non mostra sintomi nelle prime fasi, cioè all'inizio della malattia (asintomatica). Se la malattia è più avanzata, possono essercene di diverse Disagio durante la minzione (minzione) o a erezione venire.
Ciò include sintomi come minzione frequente (pollachiuria) in cui vengono rilasciate solo piccole quantità di urina. Questo può anche essere doloroso (Disuria). Spesso la vescica urinaria non può più essere svuotata correttamente, il flusso di urina è indebolito e c'è solo più il cosiddetto gocciolamento di urina (l'urina viene via solo a gocce) o interruzioni nel flusso di urina. Se la vescica non viene svuotata correttamente, ciò porterà a urina residua nella vescica.
Se il cancro alla prostata è già avanzato, il sangue può essere trovato anche nelle urine. Può verificarsi anche dolore lombare. Questi sono causati da metastasi del cancro alla prostata che spesso si diffondono alle ossa.
Classificazione
Il cancro alla prostata può essere in diverse fasi (I, II, III, IV) da raggruppare. Questo viene fatto stimando le dimensioni e l'estensione, nonché facendo riferimento a qualsiasi coinvolgimento linfonodale e metastasi.
Diagnostica
Il cancro alla prostata viene diagnosticato utilizzando una storia medica dettagliata e un esame urologico, nonché ulteriori diagnosi come ecografie e test di laboratorio. La diagnosi può essere confermata istologicamente tramite biopsia, ovvero un campione prelevato dalla prostata. Inoltre, indagini come roentgen, Risonanza magnetica e Scintigrafia scheletrica effettuato per valutare l'estensione e il progresso in altri tessuti.
terapia
Esistono varie opzioni di trattamento per il cancro alla prostata. A seconda dell'età del paziente e del grado e delle dimensioni del tumore, si può scegliere se il trattamento deve essere effettuato direttamente o se si tratta solo di aspettare e vedere. Con questo cosiddetto vigile attesa o anche quello sorveglianza attiva il tumore viene monitorato e controllato più da vicino in modo che un'altra forma di terapia possa essere utilizzata in qualsiasi momento.
Se le condizioni generali del paziente sono buone e l'aspettativa di vita è superiore a 10 anni, può essere eseguita una prostatectomia radicale. Qui, l'intera prostata viene rimossa fino a parti del dotto deferente e della ghiandola vescicolare. Allo stesso modo, i linfonodi vengono rimossi qui. Il trattamento con radiazioni è consigliato dopo l'operazione.
Se le condizioni generali del paziente non sono sufficienti per un'operazione, la radioterapia può essere eseguita da sola.
Se il cancro alla prostata è troppo avanzato (stadi III e IV), può essere eseguita la terapia di sospensione ormonale. Questo raramente porta un vantaggio in termini di sopravvivenza, ma riduce ulteriori complicazioni causate dal tumore. Se la terapia di sospensione ormonale fallisce, può essere utilizzata anche la chemioterapia. Tuttavia, questo è usato solo in modo palliativo.
Infiammazione della prostata
Il Infiammazione della prostata (prostatite) è una malattia relativamente comune della prostata. Di solito è innescato da batteri gram-negativi, l'infiammazione causata dal batterio è particolarmente comune Escherichia coli. Tuttavia, malattie sessualmente trasmissibili, come attraverso Chlamydia, Neisseria gonorrhoeae o trichomonads, uno prostatite grilletto.
Viene fatta una distinzione tra la forma acuta e la forma cronica, che può derivare da una prostatite acuta non cicatrizzata e persistente. Nella maggior parte dei casi, l'infiammazione acuta della prostata è causata dai germi che si alzano (infezione ascendente) attraverso l'uretra nei dotti prostatici. L'infiammazione è molto raramente ematogena, cioè viene trasferita alla prostata attraverso il sangue o quando l'infezione si diffonde da un organo vicino.
I sintomi dell'infiammazione sono il dolore, che è per lo più piuttosto opaco e provoca pressione nell'area perineale. Il dolore può irradiarsi nei testicoli e manifestarsi più frequentemente durante i movimenti intestinali. Può anche portare a disturbi della minzione, cioè problemi a urinare. Sarebbe una minzione difficile e dolorosa (Disuria), minzione frequente solo in piccole quantità (pollachiuria) o aumento della minzione notturna (nicturia).
In caso di infiammazione acuta, può anche Temperature elevate e brividi venire. I sintomi molto rari sono la piospermia (Pus nell'eiaculato) o emospermia (Sangue nell'eiaculato) e prostatite (la secrezione prostatica torbida fuoriesce dall'uretra durante la minzione).
La prostatite avrà anche una storia medica e un esame clinico Ultrasuoni della prostata e uno Campione di urina diagnosticati. Come opzioni diagnostiche sono disponibili anche uroflussometria o analisi dell'eiaculato.
Nei casi acuti, la prostatite viene trattata con antibiotici. Qui vengono utilizzati principalmente inibitori del cotrimossazolo o della girasi. Questi vengono somministrati per circa 2 settimane, in caso di complicazioni oltre un massimo di 4 settimane. Se durante l'infiammazione si verifica ritenzione urinaria, è necessario l'uso di un catetere sovrapubico, ovvero il drenaggio urinario attraverso la parete addominale. Se la prostatite è cronica, spesso è più difficile da trattare. Qui vengono utilizzati anche antibiotici, antidolorifici, spasmoanalgesici e bloccanti dei recettori alfa.
Se c'è un ascesso nella prostata durante la prostatite, può essere perforato sotto guida ecografica. Se la prostatite cronica non risponde alla terapia, può essere indicata la rimozione della prostata.
Nella forma acuta, è importante che gli antibiotici vengano utilizzati per un tempo sufficientemente lungo per prevenire la formazione di prostatite cronica.
Ingrandimento della prostata
Il Ingrandimento della prostata inizia dai 35 anni lento e dall'età di 70 anni è uno per molti uomini allargamento benigno (iperplasia benigna) della prostata. La prostata è nota per essere divisa in diverse aree e l'allargamento di solito inizia dove l'uretra scorre attraverso la prostata (area periuretrale).
Ne consegue che l'allargamento della prostata preme sull'uretra, si restringe e si chiude Disagio durante la minzione Puoi venire. Ad esempio, il flusso di urina è indebolito, l'urina non può essere escreta completamente e l'urina residua rimane nella vescica, motivo per cui devi andare in bagno più spesso e anche di notte. Le conseguenze di ciò colpiscono i reni e possono danneggiarli a lungo termine.
Ad oggi, la causa dell'ingrossamento della prostata non è stata chiarita e vengono discusse diverse teorie, che vanno dai processi del metabolismo ormonale alle interazioni tra il tessuto prostatico.
L'iperplasia prostatica può essere suddivisa in 3 fasi che può essere suddiviso in base ai reclami. Lo stadio I è caratterizzato dalla difficoltà di svuotare la vescica, che a volte può essere dolorosa. Inoltre, è più comune che le persone colpite debbano andare in bagno di notte. I primi cambiamenti possono essere visti anche nel flusso di urina durante la minzione: l'inizio della minzione è più difficile e il flusso di urina non è più forte come una volta. Questo indebolimento del flusso può essere riconosciuto, ad esempio, dalla possibilità di urinare ancora sopra un recinto del giardino. Nella fase I, tuttavia, non rimane alcun residuo di urina nella vescica ed è ancora possibile svuotare completamente la vescica urinando.
Le fasi successive sono caratterizzate da sintomi progressivi. All'inizio, un'urina residua di oltre 50 millilitri rimane nella vescica urinaria (stadio II), quindi si manifesta un danno al rene dalla prostata ingrossata (stadio III). La suddivisione in queste fasi avviene dopo discussioni e approfonditi esami da parte del medico. Oltre alla conversazione e all'esame obiettivo, sono importanti anche un esame ecografico e esami di laboratorio.
Il Terapia dell'ingrandimento della prostata si verifica a piccoli ingrandimenti inizialmente con i farmaci, nelle fasi successive o in caso di reclami importanti, a rimozione chirurgica della prostata in questione. Se non trattata, un ingrossamento della prostata può anche causare ulteriori problemi. Questi includono infezioni del tratto urinario che sono innescate da urina residua, ma anche calcoli urinari dolorosi che possono ancora innescare la stasi urinaria.
In sintesi, si può dire che l'allargamento della prostata non è una malattia maligna o dovrebbe essere visto come uno stadio preliminare di una malattia maligna, ma può innescare alcuni sintomi spiacevoli, motivo per cui è necessario ricercare la terapia e la riduzione dei sintomi.
Controllo della prostata
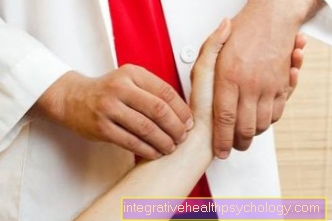
La prostata può essere aperta utilizzando un file esame digitale della palpazione rettale essere ben esaminati e valutati. Questo esame è meglio farlo sdraiato su un fianco. È importante che il paziente sia il più rilassato possibile.
L'esaminatore può prima valutare l'ano dall'esterno. Quindi inserisce un dito guantato nell'ano del paziente (digitale-rettale). Il lubrificante viene utilizzato per questo. A causa della vicinanza della prostata al retto, la prostata può essere facilmente percepita attraverso la parete dell'intestino. L'esaminatore valuta la condizione (coerente), la superficie e la forma della prostata. Questo esame presta anche attenzione alla funzione del muscolo sfintere e della mucosa del retto. Al termine dell'esame si può esercitare una leggera pressione sulla prostata per provocare l'emergere della secrezione dall'uretra. Questa secrezione può essere utilizzata per ulteriori analisi.
Un altro esame della prostata è la determinazione del cosiddetto Valore PSA nel sangue. L'abbreviazione PSA sta per Prostata-Sspecifico-UN.bisogno. Questo antigene è prodotto nella prostata. In realtà fa parte dell'eiaculato, ma una piccola quantità entra anche nel flusso sanguigno e può quindi essere determinata nel sangue. Se il livello di PSA nel sangue aumenta, aumenta il sospetto di un cambiamento nella prostata. Il problema con questo esame, tuttavia, è che il valore può essere influenzato anche da altri fattori come l'età avanzata, cambiamenti benigni o innocui (come la prostatite) e le attività sportive e i rapporti sessuali possono essere aumentati.
Il valore PSA è espresso in microgrammi per litro (µg / l). Il valore indicativo è 4 µg / l. Tuttavia, la determinazione del livello di PSA come metodo di screening per il cancro alla prostata è molto controversa. Tuttavia, il valore è utilizzato nella terapia del cancro alla prostata come parametro del corso.