Complicazioni / complicanze postoperatorie dopo l'intervento chirurgico
Introduzione / definizione
Il termine complicanze postoperatorie include tutti i problemi che insorgono dopo un'operazione e che possono essere molto gravi. Alcune delle complicazioni richiedono un monitoraggio medico intensivo e una terapia rapida.
Inoltre, le complicanze postoperatorie non si verificano sempre immediatamente dopo l'operazione, ma spesso solo nel corso di 2-14 giorni successivi. Il verificarsi di complicanze postoperatorie può essere in gran parte evitato:
- l'esclusione di alcuni fattori di rischio,
- buona supervisione e
- pianificazione chirurgica ottimale.
Fattori di rischio
Ci sono alcuni fattori preoperatori che rendono molto più probabili le complicanze postoperatorie.
Questi includono:
- vecchiaia
- Malnutrizione o obesità,
- Diabete mellito
- Alta pressione sanguigna, stenosi vascolare
- broncopneumopatia cronica ostruttiva,
- Abuso di nicotina o alcol,
- Insufficienza renale o malattie cardiache.
Tutti questi fattori di rischio dovrebbero essere accertati in un colloquio di ammissione dettagliato prima dell'operazione in modo che le misure appropriate possano essere prese prima, durante e dopo l'operazione.
Durante l'operazione possono sorgere anche problemi che aumentano notevolmente l'incidenza di complicanze postoperatorie.
Questi includono:
- volume insufficiente,
- monitoraggio respiratorio e circolatorio inadeguato o
- forti fluttuazioni della pressione sanguigna.
Ma anche un lungo tempo di intervento, l'apertura di diverse cavità corporee e grandi perdite di sangue possono portare a complicazioni postoperatorie.
Anche dopo l'intervento, alcune circostanze possono portare a complicazioni. Anche in questo caso, una somministrazione di volume inadeguata, una rimozione troppo precoce del tubo di ventilazione e un monitoraggio inadeguato giocano un ruolo chiave nel verificarsi di complicanze. Anche una terapia respiratoria fisioterapica inadeguata, una scarsa igiene e squilibri elettrolitici possono portare a gravi complicazioni.
Complicazioni che interessano i polmoni
La capacità dei polmoni di funzionare determina in gran parte il recupero e il verificarsi di complicanze. La terapia respiratoria fisioterapica in una fase iniziale può prevenire la polmonite o altre complicazioni.
Versamento pleurico
Il versamento pleurico è un accumulo di acqua tra i polmoni e la membrana polmonare. Da un lato, può verificarsi nel caso di un cuore debole e quindi porta a sintomi bilaterali. Un versamento pleurico unilaterale si verifica in modo reattivo dopo la rimozione della milza, la rimozione parziale del fegato o come risultato di qualsiasi infezione nella cavità addominale. Clinicamente, un pronunciato versamento pleurico porta a dispnea e sezioni polmonari collassate più piccole. Inizialmente non si notano versamenti pleurici più piccoli.
In caso di versamenti inferiori a 200ml per lato, non è necessario drenare il liquido con un ago (puntura), altrimenti la puntura va eseguita mediante ultrasuoni.
Maggiori informazioni su questo argomento sulla nostra pagina per Versamento pleurico.
pneumotorace
Uno pneumotorace è il collasso di un polmone, di solito dopo l'intervento dopo che è stato inserito un catetere venoso centrale o come risultato di una ventilazione a lungo termine. La pleura, la membrana polmonare, viene perforata in modo che l'aria fluisca nello spazio pleurico ei polmoni siano compressi dall'esterno. A seconda della gravità, il pneumotorace è associato a mancanza di respiro e aumento della frequenza cardiaca. Può essere diagnosticato ascoltando gli altri lati e toccando i polmoni e richiede un trattamento rapido.
Consiste nell'installazione di un drenaggio toracico. Con l'aiuto del drenaggio, l'aria viene rilasciata dallo spazio pleurico ei polmoni possono espandersi di nuovo.
Maggiori informazioni su questo argomento sul nostro sito web Pneumotorace.
atelettasia
L'atelettasia è una sezione collassata del polmone. Un segmento o un bronco principale è solitamente ostruito da un tappo di muco, più raramente da sangue o da un corpo estraneo. Ciò significa che l'area interessata continua ad essere rifornita di sangue, ma l'ossigeno non può più essere assorbito in quest'area. C'è meno respiro sul lato colpito. La diagnosi è principalmente orientata ai sintomi e viene effettuata tramite percussione e auscultazione.
La terapia viene eseguita posizionando opportunamente in modo da allentare l'ostruzione del tappo di muco. Inoltre, maschiatura e terapia vibratoria. Allo stesso tempo, vengono somministrati farmaci per dissolvere la secrezione.
Maggiori informazioni su questo sul nostro sito web atelettasia
polmonite
La polmonite è la polmonite, che è una delle principali complicanze dopo un'operazione. È spesso causato da una ventilazione insufficiente durante l'attività respiratoria correlata al dolore postoperatorio e insufficiente. La polmonite può verificarsi anche con la ventilazione a lungo termine. Clinicamente, ci sono respiri veloci e superficiali, febbre, espettorato quando si tossisce e mancanza di respiro.
La terapia consiste in una pronunciata terapia respiratoria fisioterapica per ventilare completamente i polmoni. Vengono somministrati anche antibiotici.
Maggiori informazioni su questo sul nostro sito web Polmonite.
Insufficienza respiratoria
L'insufficienza respiratoria è un disturbo respiratorio ed è una delle principali complicanze, poiché porta a un insufficiente apporto di ossigeno a tutti gli organi. Si verifica un calo della saturazione di ossigeno e in alcuni casi aumenta anche la concentrazione di CO2. I sintomi della mancanza di respiro si manifestano come hackling superficiale, cianosi (colorazione bluastra della pelle e delle mucose), confusione, irrequietezza e paura.
La terapia consiste inizialmente nella somministrazione di ossigeno attraverso i cosiddetti bicchieri di ossigeno. Se questa misura non porta ad un sufficiente aumento della saturazione, il paziente deve essere ventilato meccanicamente. Sono essenziali uno stretto controllo dei gas ematici e un controllo permanente della saturazione di ossigeno.
Maggiori informazioni sull'argomento su: Diminuzione della saturazione di ossigeno
Embolia polmonare
L'embolia polmonare è una delle complicanze postoperatorie più pericolose. La causa è una trombosi venosa profonda della gamba o pelvica dovuta a flusso sanguigno insufficiente o esercizio fisico insufficiente. Per questo motivo, tutti i pazienti che sono gravemente limitati nella loro mobilità dopo l'intervento vengono trattati con la profilassi della trombosi. Se questo coagulo di sangue si allenta, viene trasportato nelle grandi vene polmonari, dove viene deposto un grande bronco. All'improvviso c'è una grave mancanza di respiro con dolore correlato al respiro, un aumento della frequenza cardiaca e un calo della pressione sanguigna.
La terapia consiste nel somministrare ossigeno e sciogliere il coagulo con l'aiuto di farmaci anticoagulanti a dosi terapeutiche. In caso di terapia inadeguata, l'embolia polmonare può essere fatale.
Maggiori informazioni su questo importante argomento sul nostro sito web Embolia polmonare.
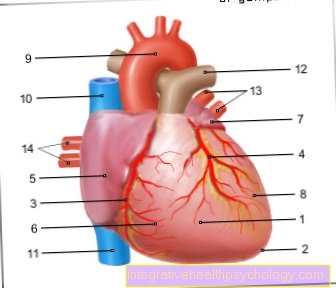
Complicazioni che colpiscono il cuore
Complicazioni dopo un intervento al cuore
La chirurgia cardiaca può essere eseguita sul cuore che batte o in piedi, a seconda del trattamento.
In questi casi, quando è necessario fermare il cuore durante la procedura chirurgica, c'è il rischio di sviluppare complicazioni speciali. Durante l'operazione al cuore, il sistema circolatorio deve essere alimentato da una macchina cuore-polmone. Solo in questo modo gli organi vitali possono essere riforniti di ossigeno e sostanze nutritive. Le procedure che ora vengono utilizzate come standard sono relativamente sicure, ma possono ancora verificarsi complicazioni postoperatorie dopo un'operazione al cuore utilizzando una macchina cuore-polmone. Soprattutto, la formazione di coaguli di sangue, che possono portare ad un ictus o ad un infarto, gioca un ruolo cruciale in questo contesto.
Altre tipiche complicanze postoperatorie dopo aver eseguito un intervento chirurgico al cuore si basano sul tipo di intervento chirurgico. Soprattutto, il dolore alla ferita dopo un'operazione al cuore è percepito da molti dei pazienti affetti come molto stressante. Per questo motivo, la terapia del dolore mirata dovrebbe essere iniziata immediatamente dopo l'operazione al cuore. In questo contesto, si applica il principio che dopo un'operazione al cuore, un paziente può ricevere tutti gli antidolorifici di cui ha effettivamente bisogno. È stato dimostrato che un adeguato sollievo dal dolore ha un effetto positivo sul processo di guarigione.
Inoltre, il verificarsi temporaneo di affaticamento pronunciato e debolezza generale è una delle complicanze postoperatorie più comuni dopo un ampio intervento chirurgico al cuore. La ragione di ciò è il fatto che le operazioni sul cuore sono un grande fardello per l'organismo, che può portare all'esaurimento fisico e psicologico. Questa possibile complicanza postoperatoria può essere problematica soprattutto per i pazienti anziani e generalmente debilitati. È quindi opportuno programmare una fase di recupero di alcune settimane anche dopo un intervento al cuore senza complicazioni.
Inoltre, molti pazienti riferiscono complicazioni postoperatorie che influenzano la memoria dopo un intervento chirurgico al cuore. Disturbi di concentrazione, lacune di memoria o confusione in un'operazione al cuore sono principalmente causati dall'anestesia e dalle mutate condizioni circolatorie durante la procedura chirurgica. Nei pazienti che già soffrivano di problemi di memoria prima dell'intervento al cuore, i sintomi possono peggiorare per alcuni giorni. Le allucinazioni sono anche tipiche complicazioni postoperatorie dopo un'operazione al cuore. Inoltre, l'induzione dell'anestesia generale può interrompere il ritmo giorno-notte. Questo può portare a disturbi del sonno pronunciati nelle prime notti. Un forte dolore dopo un intervento chirurgico al cuore può esacerbare questo fenomeno.
Inoltre, i disturbi visivi temporanei sono una delle complicanze postoperatorie più comuni dopo un intervento chirurgico al cuore. I disturbi visivi si verificano nei pazienti affetti entro le prime settimane dalla procedura chirurgica e si manifestano sotto forma di: visione offuscata, sfarfallio degli occhi e / o allucinazioni visive.
A seconda del tipo e della gravità della malattia cardiaca che richiede un trattamento chirurgico, possono verificarsi anche aritmie cardiache postoperatorie. La cosiddetta "fibrillazione atriale" è una delle aritmie cardiache più comuni che si verificano come complicanza postoperatoria dopo un'operazione al cuore. Questo si manifesta in un polso rapido e irregolare e palpitazioni palpabili. Nella maggior parte dei casi, questa complicanza postoperatoria può essere trattata con farmaci senza problemi. Tuttavia, alcuni dei pazienti colpiti potrebbero aver bisogno di cardioversione elettrica, in cui viene utilizzato un impulso elettrico per ripristinare il normale ritmo cardiaco.
Il verificarsi di ritenzione di liquidi, il cosiddetto edema, è una delle tipiche complicanze postoperatorie dopo un'operazione al cuore. Nei pazienti affetti, il fluido si sposta nel tessuto durante la procedura chirurgica. Clinicamente, questa complicanza può essere riconosciuta da un rapido aumento di peso e da un forte gonfiore alle mani e ai piedi. In molti casi, il liquido in eccesso viene eliminato senza intervento medico entro i primi giorni postoperatori. Se questo non è il caso, spesso deve essere iniziata una terapia diuretica.
Leggi di più sull'argomento: Gonfiore post-operatorio
Oltre a queste complicazioni postoperatorie piuttosto innocue e facilmente curabili dopo un intervento chirurgico al cuore, possono essere causati anche disturbi più gravi. Infezioni e disturbi della guarigione delle ferite in particolare possono essere un problema clinico. Se lo sterno viene tagliato durante l'operazione al cuore, possono successivamente verificarsi disturbi della guarigione ossea.
Inoltre, in caso di chirurgia a cuore aperto, c'è il rischio di complicanze neurologiche. Le singole fibre nervose possono essere colpite durante la chirurgia cardiaca. Di conseguenza, possono verificarsi sintomi di paralisi e disturbi sensoriali. La paralisi del diaframma in particolare è un problema serio.
Insufficienza cardiovascolare
L'insufficienza cardiovascolare acuta è accompagnata da un improvviso calo della pressione sanguigna.
Clinicamente, i pazienti diventano pallidi e la pelle diventa bluastra, le braccia e le gambe diventano fredde poiché l'afflusso di sangue è limitato agli organi principali. Tale fallimento è causato da una frequenza cardiaca significativamente troppo alta, mancanza di respiro, respiro rapido troppo superficiale ed edema polmonare.
La terapia consiste in un'adeguata somministrazione di ossigeno, ventilazione se necessario, creazione di un accesso venoso e somministrazione di volume lento. Inoltre, i pazienti devono essere monitorati mediante terapia intensiva.
L'insufficienza cardiaca deragliata è il risultato di un guasto acuto della pompa del cuore, ad esempio un infarto, un'embolia polmonare o varie aritmie cardiache. Clinicamente, i pazienti soffrono di mancanza di respiro, aumento significativo della frequenza cardiaca e respiratoria, che, tuttavia, portano a un assorbimento e al trasporto di ossigeno inefficaci.
La terapia consiste nell'elevare la parte superiore del corpo, abbassare il volume, somministrare ossigeno e trattare la frequenza cardiaca elevata con farmaci.
Sindrome di continuità
Una sindrome di continuità è la capacità limitata del paziente di cooperare con il rischio di auto-pericolo attraverso irrequietezza motoria postoperatoria, incontrollata, stati di confusione o altri sintomi di accompagnamento variabili. A seconda dell'entità della limitata collaborazione, la terapia respiratoria può diventare inefficace e l'irrequietezza incontrollata può portare ad una mancanza di sonno, che può portare all'esaurimento fisico dopo circa 2 giorni. Predisposizione per una sindrome di continuità sono, ad esempio, l'abuso di alcol e droghe, lo stress, la privazione del sonno e lunghi periodi di riposo dopo l'intervento chirurgico. I sintomi di solito iniziano in modo acuto e sono molto individuali in termini di gravità e intensità. Di solito peggiorano durante la notte e possono portare a disorientamento, tentativi di fuga di panico e rimozione forzata di cateteri e sonde.
La terapia e la profilassi consistono in una somministrazione continua di clonidina, che abbassa la pressione sanguigna e aiuta contro l'irrequietezza, e nel monitoraggio continuo della pressione sanguigna e della frequenza cardiaca.
Puoi trovare ulteriori informazioni su questo argomento sul nostro sito web Sindrome di continuità.
Ulcera da stress
Le ulcere da stress sono lesioni acute del tratto gastrointestinale superiore. La causa è una fase di shock scaduta, che spesso può essere giorni fa.
I fattori predisponenti sono interventi importanti, traumi multipli, ustioni, complicazioni settiche o lesioni al sistema nervoso centrale. Clinicamente, il contenuto dello stomaco è sanguinante, forse con vomito di sangue. In alcuni casi, l'organo è perforato con un addome acuto e aria libera sotto il diaframma.
La terapia consiste in una lavanda gastrica con acqua fredda a 14 ° C e un tentativo di emostasi endoscopica. Se il tentativo non ha successo, l'emorragia deve essere interrotta chirurgicamente. Per evitare un'ulcera da stress, il cibo per via orale viene somministrato precocemente e viene inserito un tubo gastrico per alleviare lo stomaco e controllare il sanguinamento. È possibile anche la profilassi farmacologica con inibitori della pompa protonica.
Puoi saperne di più sulle ulcere e le loro varie forme sulla nostra pagina sulle ulcere gastriche.
Febbre dopo un'operazione
Poiché un aumento della temperatura postoperatorio fa parte del metabolismo post-aggressivo, un leggero aumento della temperatura sotto i 38,5 ° C fino a 3 giorni dopo l'intervento non è critico.
La temperatura inizialmente aumentata in modo significativo e qualsiasi aumento della temperatura oltre questi 3 giorni richiede un chiarimento completo e, se necessario, una terapia, poiché la febbre può essere un chiaro segno di un'infezione. La causa può essere una ferita o infezioni del tratto urinario. Entrambi devono essere controllati mediante controlli regolari della ferita e delle urine e, se la diagnosi è positiva, trattati con antibiotici.
In caso di infezione della ferita, deve essere aperto e pulito. La polmonite porta anche a febbre e dovrebbe essere urgentemente chiarita e trattata.
Se sono presenti cateteri venosi centrali, questi sono spesso causa di infezioni, poiché i batteri possono accumularsi sui materiali. La febbre improvvisamente aumenta bruscamente, il punto di ingresso è rosso e non ci sono ulteriori sintomi. Inizialmente, il catetere deve essere rimosso immediatamente ed esaminato per i batteri. Un nuovo catetere deve essere inserito solo dopo 24 ore.
L'avvelenamento del sangue è la diffusione di batteri da una fonte di infezione all'intero flusso sanguigno. Poiché la sepsi fulminante può essere fatale, la causa deve essere individuata e trattata con urgenza.
Si prega di leggere anche l'articolo: Febbre dopo l'intervento chirurgico
Interruzione del passaggio del tratto gastrointestinale
Dopo l'intervento, possono verificarsi sintomi di paralisi del tratto gastrointestinale. La paralisi dello stomaco può essere causata da peritonite, carenza di potassio, ascessi o ematomi. Clinicamente si verificano nausea, vomito, eruttazione, gonfiore e reflusso gastroesofageo.
La terapia consiste nel posizionare un sondino nasogastrico, la somministrazione endovenosa di farmaci peristaltici e misure lassative.
La paralisi intestinale è una delle complicanze postoperatorie più comuni e deriva dalla normale paralisi intestinale postoperatoria. L'immobilità dell'intestino è ancora normale fino a 4-5 giorni dopo l'intervento, se dura più a lungo, richiede chiarificazione e terapia. L'intestino può essere immobile a causa di manipolazioni esterne, insufficiente apporto di ossigeno o ematomi e ascessi nell'addome. Clinicamente, i pazienti soffrono di gonfiore, nausea e vomito dopo l'anestesia. I rumori intestinali sono molto esigui e possono verificarsi squilibri elettrolitici.
Innanzitutto, deve essere inserito un sondino nasogastrico e l'intestino deve essere stimolato con i farmaci. Il modo migliore per evitare la paralisi intestinale postoperatoria è l'alimentazione orale precoce e la mobilizzazione precoce.
Emorragia secondaria
Si verificano sanguinamento postoperatorio nell'area della ferita e vasi non completamente chiusi o difetti della coagulazione.
Il sanguinamento alla gola è particolarmente pericoloso, poiché anche piccole quantità possono restringere la trachea e causare mancanza di respiro.
Clinicamente, un risanguinamento massiccio porta a un calo della pressione sanguigna a causa della perdita di sangue e un aumento del polso, in cui il cuore cerca di compensare la perdita pompando più forte. Gli scarichi prelevano sangue e l'area della ferita può aumentare di dimensioni.
La terapia dipende dall'entità del risanguinamento. In caso di sanguinamento secondario maggiore, la ferita deve essere riaperta per individuare ed eliminare la causa dell'emorragia.
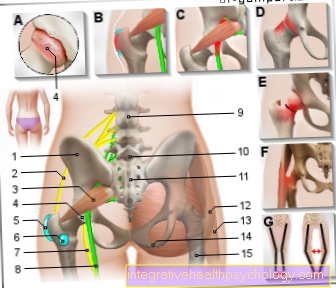
Complicazioni dopo una protesi d'anca
In generale, l'inserimento di un'articolazione artificiale dell'anca è uno standard medico. Questo metodo chirurgico è una procedura relativamente sicura che di solito può essere eseguita in modo sicuro e senza problemi a causa dell'alto livello di esperienza. Tuttavia, in alcuni casi possono verificarsi complicazioni postoperatorie dopo una sostituzione totale dell'anca.
In questo contesto giocano un ruolo determinante soprattutto i cosiddetti “rischi operativi generali”, che possono insorgere indipendentemente dal tipo di intervento chirurgico. Le complicanze postoperatorie generali più comuni dopo l'intervento chirurgico di sostituzione dell'anca includono la perdita di sangue, lo sviluppo di processi infiammatori e l'insorgenza di trombosi.
Il tipo di intervento chirurgico può anche causare complicazioni postoperatorie specifiche. Immediatamente dopo l'intervento di sostituzione dell'anca, i patogeni batterici possono migrare nell'articolazione artificiale dell'anca e portare a processi infiammatori o infezioni.
Inoltre, la lussazione, chiamata anche lussazione, delle singole parti della TEP è una delle complicanze postoperatorie più comuni.
Maggiori informazioni sull'argomento su: Lussazione dell'anca dopo una protesi dell'anca
Inoltre, nel corso del processo di guarigione, potrebbe verificarsi un allentamento dei componenti della TEP dell'anca e la relativa restrizione della funzione articolare. Queste prime complicanze postoperatorie possono essere osservate ripetutamente, ma si verificano relativamente raramente.
Meno di uno su cento interventi di sostituzione dell'anca portano al verificarsi di gravi complicazioni postoperatorie che richiedono un trattamento. Tuttavia, va notato in questo contesto che nuove complicazioni possono verificarsi dopo un intervento di sostituzione dell'anca, anche dopo diverse settimane o mesi.
La complicanza postoperatoria tardiva più comune che può verificarsi nel corso di un intervento di sostituzione dell'anca è la formazione di nuova sostanza ossea nell'area dell'articolazione. Nella terminologia medica, questo fenomeno è chiamato "ossificazione periarticolare". Questa nuova formazione ossea può variare in estensione a seconda del paziente e causare ulteriori disturbi. A seconda dell'entità della nuova formazione ossea, i pazienti soffrono di dolore e significative limitazioni del range di movimento anche dopo una protesi d'anca riuscita.
Leggi di più sull'argomento: La protesi dell'anca provoca dolore
Tuttavia, le complicanze postoperatorie che si verificano nel corso di una protesi d'anca possono essere ampiamente prevenute. Soprattutto, l'irradiazione una tantum dell'articolazione dell'anca con radiazioni ionizzanti porta a una riduzione delle complicanze postoperatorie. Questo metodo deve essere eseguito entro 24 ore prima e 72 ore dopo l'operazione pianificata. Questo metodo è particolarmente vantaggioso per quei pazienti che hanno un aumentato rischio di formazione di nuovo osso nell'articolazione dell'anca.
I possibili fattori che aumentano il rischio di complicanze postoperatorie dopo la sostituzione dell'anca sono:
- Nuova formazione ossea dopo precedenti interventi chirurgici
- Restrizioni significative della mobilità davanti al dispositivo di sostituzione dell'anca
- spondilite anchilosante
- Danno ai tessuti pronunciato durante la procedura chirurgica
Complicazioni dopo la chirurgia intestinale
In caso di chirurgia intestinale, è necessario distinguere tra complicanze postoperatorie generali e specifiche. Immediatamente dopo la procedura chirurgica, può verificarsi sanguinamento all'interno dell'area operativa, che può rendere necessaria un'altra procedura chirurgica.
Inoltre, l'insorgenza di processi infiammatori e lo sviluppo di disturbi della guarigione delle ferite sono tra le complicanze postoperatorie più comuni dopo un intervento chirurgico intestinale. In questi casi, i pazienti affetti sviluppano spesso sintomi generali con un aumento significativo della temperatura corporea interna e / o brividi pronunciati. Soprattutto negli interventi aperti con incisioni di grandi dimensioni, i punti deboli possono rimanere nella parete addominale durante o dopo la cicatrizzazione della cicatrice, in modo che un'ernia ombelicale possa verificarsi come una forma speciale di ernia incisionale (ernia incisionale). Ciò è particolarmente probabile perché l'ombelico è una cicatrizzazione fisiologica del tessuto della parete addominale. Presenta un rischio che gli organi addominali fuoriescano dall'addome.
Scopri di più su questo argomento nel nostro articolo Ernia ombelicale.
Inoltre, il dolore nell'area della cavità addominale è una delle tipiche complicanze postoperatorie che possono essere osservate anche dopo un intervento chirurgico intestinale riuscito. Durante la permanenza in clinica, questo dolore può essere efficacemente alleviato somministrando adeguati farmaci antidolorifici.
Un intervento chirurgico intestinale viene solitamente eseguito in anestesia generale. Le sostanze somministrate possono avere un effetto duraturo sia sul sistema cardiovascolare che sul tratto gastrointestinale. In questo contesto, dopo la sospensione dell'anestesia generale, c'è il rischio che la funzione intestinale venga limitata per un periodo di tempo più lungo.
In generale, si può presumere che le complicanze postoperatorie che insorgono immediatamente dopo la procedura chirurgica possano essere trattate più facilmente. Le complicanze postoperatorie specifiche dopo aver eseguito un intervento chirurgico intestinale, tuttavia, di solito richiedono una terapia più ampia. Soprattutto, la paralisi di singole sezioni dell'intestino è una delle complicanze post-operatorie più temute dopo un'operazione intestinale. La causa di questo fenomeno è l'immigrazione di cellule immunitarie che portano a infiammazioni locali nell'area chirurgica. Tuttavia, le cellule immunitarie attivate non solo rimangono nell'area delle sezioni intestinali operate, ma raggiungono anche altre aree dell'intestino attraverso il flusso sanguigno. Il verificarsi di estesi processi infiammatori può provocare un malfunzionamento delle fibre nervose che regolano il controllo dei movimenti intestinali. A lungo termine, questo può causare una cosiddetta ostruzione intestinale attraverso vari meccanismi. I tentativi di ripristinare la funzione nervosa dopo che i processi infiammatori si sono attenuati sono ancora considerati quasi impossibili fino ad oggi.
Inoltre, possono verificarsi complicazioni postoperatorie tardive anche dopo un intervento chirurgico intestinale riuscito. Se durante la procedura chirurgica devono essere rimosse parti dell'intestino, ciò può influire negativamente sia sull'utilizzo dei singoli componenti del cibo che sull'assorbimento dei liquidi nella circolazione del corpo. Di conseguenza, i pazienti colpiti spesso soffrono di gravi carenze e diarrea persistente.
Un'altra complicanza postoperatoria che può verificarsi dopo un intervento chirurgico intestinale con rimozione di grandi sezioni dell'intestino è il dolore dopo aver mangiato. In molti casi, questi disturbi sono innescati da un uso eccessivo dell'intestino residuo.
Inoltre, il tessuto cicatriziale può svilupparsi nel corso della chirurgia intestinale. Questo può essere irritato dal passaggio del chimo. Se questo porta a un'irritazione cronica della mucosa intestinale, ciò può portare a processi infiammatori. Per questo motivo l'assunzione di cibo deve essere rigorosamente regolamentata subito dopo l'intervento chirurgico intestinale. Nella maggior parte dei casi, solo il cibo dietetico può essere consumato per un periodo di tempo più lungo. Questo è l'unico modo per prevenire un uso eccessivo dell'intestino e prevenire la rottura delle pareti intestinali all'interno dell'area operatoria.
Al fine di ridurre il rischio di insorgenza delle tipiche complicanze postoperatorie dopo un intervento chirurgico intestinale, i pazienti interessati devono attenersi rigorosamente alle regole di condotta mediche. La violazione può portare a gravi problemi che nella maggior parte dei casi richiedono un trattamento lungo ed esteso.
Complicazioni dopo la rimozione delle ovaie
Nella maggior parte dei casi, le ovaie vengono rimosse in anestesia generale. Per questo motivo, subito dopo l'intervento chirurgico possono verificarsi complicazioni postoperatorie generali. Le sostanze utilizzate nell'anestesia generale possono causare problemi cardiovascolari immediatamente dopo la rimozione delle ovaie. I farmaci usati per l'anestesia generale sono ora relativamente ben tollerati, ma alcuni pazienti possono manifestare nausea e / o vomito. Inoltre, l'attività del tratto gastrointestinale e della vescica urinaria è limitata dai comuni farmaci anestetici. Nel corso di questo può verificarsi stipsi postoperatoria (termine tecnico: costipazione) e / o ritenzione urinaria.
Le complicanze postoperatorie più comuni dopo la rimozione delle ovaie includono il verificarsi di sanguinamento secondario e lo sviluppo di processi infiammatori nell'area dell'operazione. Il rischio di emorragia secondaria è un problema serio in caso di asportazione di ovaie, il motivo è che grandi quantità di sangue possono penetrare nella cavità corporea prima che l'emorragia secondaria sia clinicamente evidente. Il controllo dei valori del sangue specifici può ridurre il rischio in determinate circostanze. Inoltre, la donna operata di recente può sviluppare disturbi di guarigione delle ferite.
Oltre a queste complicazioni postoperatorie generali, anche le complicanze specifiche dopo la rimozione ovarica giocano un ruolo cruciale. Durante l'operazione, la vescica urinaria, gli ureteri o l'intestino possono subire lesioni. Immediatamente dopo la procedura chirurgica, queste lesioni spesso si manifestano attraverso vaste perdite funzionali nell'organo interessato. Inoltre, l'operazione può portare alla formazione di tessuto cicatriziale, che può portare a disagio per un periodo di tempo più lungo. A seconda dell'entità del danno tissutale, i pazienti colpiti soffrono ancora di forti dolori addominali settimane dopo la procedura chirurgica. Inoltre, in alcuni casi la procedura chirurgica ha una forte influenza sul ciclo ormonale. Per questo motivo, molte delle donne colpite sviluppano spotting persistente per settimane.
Ulteriori informazioni sono disponibili nel nostro argomento: Rimozione delle ovaie